Faraone, S. V., Banaschewski, T., Coghill, D., Zheng, Y., Biederman, J., Bellgrove, M. A., ... & Wang, Y. (2021). The world federation of ADHD international consensus statement: 208 evidence-based conclusions about the disorder. Neuroscience & Biobehavioral Reviews, 128, 789-818. Chicago. https://doi.org/10.1016/j.neubiorev.2021.01.022
Este posibil să existe erori și neconcordanțe în această traducere în ceea ce privește terminologia medicală și generală. Opiniile expuse de către acest articol NU îmi aparțin în mod necesar.
Persoana I utilizată în cadrul articolului se referă la autorii articolului original. Este posibil să existe prezent limbajul patologizant, din cauza contextului medical.

Abstract
Fondul problemei: Concepțiile greșite despre ADHD stigmatizează persoanele afectate, reduc credibilitatea furnizorilor și previn/întârzie tratamentul. Pentru a contesta concepțiile greșite, am selectat descoperiri cu o bază solidă de dovezi.
Metode: Am revizuit studii cu mai mult de 2000 de participanți sau meta-analize din cinci sau mai multe studii sau 2000 sau mai mulți participanți. Am exclus meta-analizele care nu au evaluat biasul de publicație, cu excepția meta-analizelor de prevalență. Pentru meta-analizele rețelei am cerut grafice de ajustare a comparației. Am exclus studiile de tratament cu liste de așteptare sau tratamente obișnuite ca grupuri de control. Din această literatură, am extras afirmații bazate pe dovezi despre tulburare.
Rezultate: Am generat 208 afirmații susținute empiric despre ADHD. Statutul afirmațiilor incluse ca susținute empiric este aprobat de 80 de autori din 27 de țări și 6 continente. Conținutul manuscrisului este susținut de 366 de persoane care au citit acest document și sunt de acord cu conținutul său.
Concluzii: Multe descoperiri în ADHD sunt susținute de meta-analiză. Acestea permit afirmații ferme despre natura, cursul, rezultatul cauzelor și tratamentele pentru tulburări care sunt utile pentru reducerea concepțiilor greșite și stigmatizării.
Introducere
Cu aproape două decenii în urmă, o echipă internațională de oameni de știință a publicat prima Declarație de Consens Internațional despre tulburarea de deficit de atenție și hiperactivitate (ADHD) (Barkley, 2002). Membrii echipei au căutat să prezinte bogăția de date științifice care atestă validitatea ADHD ca o tulburare mintală și să corecteze concepțiile greșite despre tulburare care stigmatizau persoanele afectate, reduceau credibilitatea furnizorilor de îngrijire medicală și preveneau sau întârziau tratamentul persoanelor afectate de tulburare (DosReis et al., 2010; Horton-Salway, 2013; McLeod et al., 2007; Mueller et al., 2012).
Acest document actualizează Declarația de Consens Internațional prin catalogarea descoperirilor științifice importante din ultimii 20 de ani. Nu intenționăm să prezentăm o enciclopedie a ADHD sau ghiduri pentru diagnostic și tratament. Acestea pot fi găsite în referințele citate. Scopul nostru este să oferim informații actuale și exacte despre ADHD susținute de un corp substanțial și riguros de dovezi.
Metode
Am identificat afirmații bazate pe dovezi despre ADHD prin examinarea atentă a meta-analizelor publicate de înaltă calitate și studiilor foarte mari. Examinarea atentă a fost furnizată de un Comitet de Conducere al Proiectului (Tabelul Suplimentar 1):
Acesta a inclus reprezentanți din următoarele grupuri profesionale dedicate cercetării și îngrijirii clinice a ADHD:
- Federația Mondială a ADHD
- Rețeaua Europeană pentru Tulburări Hiperkinetice (Eunethydis)
- Societatea Profesională Americană a ADHD și Tulburărilor înrudite
- Alianța Canadiană de Resurse ADHD
- Federația Asiatică a ADHD, Liga Latină Americană a ADHD
- Asociația Profesioniștilor Australieni ADHD
- Societatea Israelită a ADHD-ului, Societatea Saudiană a ADHD-ului
- secțiunea Tulburărilor Neurodezvoltative pe Parcursul Vieții a Asociației Psihiatrice Europene
- Grupul de Ghiduri ADHD al Asociației Societăților Științifice Medicale din Germania
- Rețeaua ADHD a Colegiului European de Neuropsihofarmacologie
- Societatea Chineză de Psihiatrie Infantilă și Adolescentină și Secțiunea ADHD a Asociației Psihiatrice Mondiale.
Sumarul descoperirilor
Elemente: Sindromul pe care îl numim acum ADHD a fost descris în literatura medicală încă din 1775.
Afirmațiile 1–13:
Când este făcut de un clinician licențiat, diagnosticul de ADHD este bine definit și valid la toate vârstele, chiar și în prezența altor tulburări psihiatrice, care sunt comune.
Afirmațiile 14–19:
ADHD este mai frecvent la bărbați și apare la 5.9% dintre tineri și 2.5% dintre adulți. A fost găsit în studii din Europa, Scandinavia, Australia, Asia, Orientul Mijlociu, America de Sud și America de Nord.
Afirmațiile 20–25:
ADHD este rar cauzat de un singur factor de risc genetic sau de mediu, dar majoritatea cazurilor de ADHD sunt cauzate de efectele combinate ale multor riscuri genetice și de mediu, fiecare având un efect foarte mic.
Afirmațiile 26–62:
Persoanele cu ADHD arată adesea performanțe scăzute la testele psihologice de funcționare a creierului, dar aceste teste nu pot fi folosite pentru a diagnostica ADHD.
Afirmațiile 63–70:
Studiile de neuroimagistică găsesc diferențe mici în structura și funcționarea creierului între persoanele cu și fără ADHD. Aceste diferențe nu pot fi folosite pentru a diagnostica ADHD.
Afirmațiile 71–77:
Persoanele cu ADHD sunt la risc crescut pentru obezitate, astm, alergii, diabet zaharat, hipertensiune, probleme de somn, psoriazis, epilepsie, infecții cu transmitere sexuală, anomalii ale ochiului, tulburări imune și tulburări metabolice.
Afirmațiile 78–100:
Persoanele cu ADHD sunt la risc crescut pentru calitate scăzută a vieții, tulburări de consum de substanțe, leziuni accidentale, subperformanță educațională, șomaj, jocuri de noroc, sarcină în adolescență, dificultăți de socializare, delincvență, sinucidere și moarte prematură.
Afirmațiile 101–136:
Studiile privind povara economică arată că ADHD costă societatea sute de miliarde de dolari în fiecare an, la nivel mondial.
Afirmațiile 137–147:
Agențiile de reglementare din întreaga lume au determinat că mai multe medicamente sunt sigure și eficiente pentru reducerea simptomelor ADHD, așa cum arată studiile clinice controlate randomizat.
Afirmațiile 148–157:
Tratamentul cu medicamente ADHD reduce leziunile accidentale, traumatismele craniene, abuzul de substanțe, fumatul de țigări, sub-performanța educațională, fracturile osoase, infecțiile cu transmitere sexuală, depresia, sinuciderea, activitatea criminală și sarcina în adolescență.
Afirmațiile 158–177:
Efectele adverse ale medicamentelor pentru ADHD sunt, în general, ușoare și pot fi abordate prin schimbarea dozei sau a medicamentului.
Afirmațiile 178–188:
Medicamentele stimulante pentru ADHD sunt mai eficace decât medicamentele nestimulante, dar sunt și mai susceptibile să fie deviate, utilizate inadecvat și abuzate.
Afirmațiile 189–194:
Tratamentele non-medicamentoase pentru ADHD sunt mai puțin eficace decât tratamentele medicamentoase pentru simptomele ADHD, dar sunt frecvent utile pentru a ajuta la problemele care rămân după ce medicamentația a fost optimizată.
Afirmațiile 195–208:
Pentru studiile de cohortă mari, am căutat în PubMed cu aceste criterii de căutare:
ADHD [tiab] AND (nationwide [tiab] OR national [tiab] OR register [tiab] OR registry [tiab]) NOT review [Publication Type] NOT meta-analysis [Publication Type].
Pentru meta-analize, am căutat în PubMed cu aceste criterii de căutare:
ADHD [All Fields] AND (meta-analysis [Title] OR meta-analysis [Title] OR meta-analytic [Title] OR systematic review [Title]).
Am exclus meta-analizele care nu au evaluat biasul de publicație, cu excepția meta-analizelor de prevalență.
Pentru meta-analizele rețelei am cerut prezentarea graficelor ajustate de comparație. Pentru studiile de tratament, am exclus rezultatele meta-analizelor care includ comparații de tratamente cu liste de așteptare sau tratamente obișnuite ca grupuri de control.
Pe lângă afirmațiile despre istoria ADHD și criteriile sale de diagnostic, am cerut ca fiecare afirmație bazată pe dovezi să fie susținută de meta-analize sau de studii mari de registru cu mai mult de 2000 de participanți. Am cerut ca meta-analizele să raporteze date de la cinci sau mai multe studii sau 2000 sau mai mulți participanți.
Descriem magnitudinea efectelor folosind criterii standard după cum urmează: diferența medie standardizată:
- mică = 0.20
- medie = 0.50
- mare = 0.80;
Coeficientul de corelație:
- mic = 0.10
- mediu = 0.24
- mare = 0.37 (Ellis, 2010; Rosenthal și Rosnow, 1984).
„Moderat” este folosit ca sinonim pentru „mediu”, și „puternic” pentru „mare”.
Un „efect mic” este în general greu de observat la un individ, dar poate fi foarte important pentru sănătatea publică dacă privește o expunere comună care afectează mulți copii. Un „efect mediu” este de așteptat să fie observabil de un observator atent (Cohen, 1988). Un „efect mare” este în general relevant pentru practica clinică la nivelul individului.
Dacă un subiect nu este inclus în acest document, NU înseamnă că subiectul este neimportant; mai degrabă, înseamnă că dovezile găsite au fost insuficiente pentru a permite concluzii ferme.
Acest lucru ar putea fi datorat faptului că nu au fost suficiente studii de calitate, pentru că nu s-a încercat evaluarea biasului de publicație, sau pentru că datele disponibile nu susțin afirmațiile făcute. După ce documentul a fost completat, am invitat colegi suplimentari să se alăture ca semnatari pentru a indica sprijinul lor pentru document.
În cele ce urmează, folosim termenul "bazat pe dovezi" pentru a face referire la dovezi care îndeplinesc criteriile de includere/excludere pe care le-am folosit în căutarea noastră în literatură. Recunoaștem că alte criterii ar putea fi aplicate, cum ar fi cerința absenței eterogenității severe în meta-analize sau creșterea numărului de participanți la cercetare.
Viziunea asupra rezultatelor
Strategia noastră de căutare a generat 208 afirmații susținute empiric despre ADHD. Pentru detalii, consultați diagrama PRISMA în Figura suplimentară 1. Statutul afirmațiilor incluse ca fiind susținute empiric a fost aprobat de cei 80 de autori din 27 de țări și 6 continente (Figura suplimentară 2). Acesta fost susținut de 366 de persoane care au citit acest document și sunt de acord cu conținutul său (Tabelul suplimentar 2).
Tabelul 1 rezumă descoperirile noastre împreună cu numerele de elemente care susțin fiecare afirmație. O limitare a acestei declarații de consens este că nu raportăm descoperiri de cercetare bine stabilite pentru care nu există meta-analize sau studii foarte mari. Absența unui astfel de studiu nu este întotdeauna o indicație a cunoștinței despre absența unui efect.
O scurtă istorie: ADHD nu este o tulburare nouă
Conceptul de ADHD are o istorie lungă, începând cu rapoarte clinice din țările europene. Semnificația clinică a semnelor și simptomelor tulburării a fost recunoscută de peste două secole. Deși aceste rapoarte timpurii nu au folosit termenul „ADHD”, ele au descris copii care au arătat simptomele și deficiențele pe care acum le recunoaștem ca ADHD. Pentru o istorie detaliată, consultați (Lange et al., 2010; Taylor, 2011; Weikard, 1799). Iată câteva puncte culminante din istoria timpurie a ADHD:
1775: Melchior Adam Weikard, un medic german, a scris prima descriere dintr-un manual despre o tulburare cu trăsăturile ADHD.
1798: Alexander Crichton de la Colegiul Regal de Medici (Regatul Unit) a descris o tulburare similară într-un manual medical (Palmer și Finger, 2001).
1845: Heinrich Hoffmann, care mai târziu a devenit șeful primului spital psihiatric din Frankfurt pe Main, Germania, a descris hiperactivitatea și deficiențele de atenție într-o carte pentru copii care documenta comportamentele și deficiențele asociate ADHD-ului (Hoffmann, 1990).
1887-1901: Désiré-Magloire Bourneville, Charles Boulanger, Georges Paul-Boncour și Jean Philippe au descris un echivalent al ADHD în scrierile medicale și educaționale franceze (Martinez-Badia și Martinez-Raga, 2015).
1902: George Still, un medic din Regatul Unit, a scris prima descriere a tulburării într-o revistă științifică (Still, 1902a, b, c).
1907: Augusto Vidal Perera a scris primul compendiu spaniol de psihiatrie infantilă. A descris impactul lipsei de atenție și hiperactivității printre elevii școlii (Vidal Perera, 1907).
1917: neurologul și psihiatrul spaniol Gonzalo Rodriguez-Lafora a descris simptomele ADHD la copii și a spus că acestea erau probabil cauzate de o tulburare cerebrală cu origini genetice (Lafora, 1917).
1932: Franz Kramer și Hans Pollnow, din Germania, au descris un sindrom similar ADHD-ului și au inventat termenul „tulburare hiperkinetică”, care mai târziu a fost adoptat ca termen de către Organizația Mondială a Sănătății (Kramer și Pollnow, 1932; Neumarker, 2005).
1937: Charles Bradley, din SUA, a descoperit că un medicament cu Amfetamină reducea simptomele asemănătoare ADHD-ului (Bradley, 1937).
Anii 1940: Simptomele asemănătoare ADHD-ului la copii descrise ca „disfuncție cerebrală minimă”
1956–1958: Primele indicii în studiul de urmărire a persistenței comportamentelor legate de disfuncția cerebrală minimă în vârsta adultă (Morris et al., 1956; O’Neal și Robins, 1958)
Anii 1960: Administrația pentru Alimente și Medicamente din SUA a aprobat Metilfenidatul (Ritalin) pentru tulburările comportamentale la copii.
Anii 1970 până în prezent: Criteriile de diagnostic pentru ADHD au evoluat pe baza cercetărilor care arată că diagnosticul prezice răspunsul la tratament, cursul clinic și istoricul familial al tulburării.
Cum se diagnostichează ADHD?
ADHD poate fi diagnosticat doar de un clinician licențiat care intervievează părintele sau îngrijitorul și/sau pacientul pentru a documenta criteriile pentru tulburare (American Psychiatric Association, 2013; Chinese Society of Psychiatry, 2001; Faraone et al., 2015; Feldman și Reiff, 2014; Pearl et al., 2001; Stein, 2008; Organizația Mondială a Sănătății, 2018). Nu poate fi diagnosticat doar pe baza scalelor de evaluare, testelor neuropsihologice sau metodelor de imagistică cerebrală.
Diagnosticul de ADHD a fost criticat ca fiind subiectiv deoarece nu se bazează pe un test biologic. Această critică este nefondată. ADHD îndeplinește criteriile standard pentru validitatea unei tulburări mintale stabilite de Robins și Guze (Faraone, 2005; 1970).Tulburarea este considerată validă pentru că:
- profesioniștii bine pregătiți într-o varietate de setări și culturi sunt de acord cu prezența sau absența acesteia folosind criterii bine definite și
- diagnosticul este util pentru a prezice:
- probleme suplimentare pe care pacientul le poate avea (de exemplu, dificultăți de învățare în școală);
- rezultatele viitoare ale pacientului (de exemplu, riscul pentru abuzul de droguri în viitor);
- răspunsul la tratament (de exemplu, medicamente și tratamente psihologice); și
- caracteristici care indică un set consistent de cauze pentru tulburare (de exemplu, descoperiri din genetică sau imagistică cerebrală) (Faraone, 2005).
Asociațiile profesionale au susținut și publicat ghiduri pentru diagnosticarea ADHD (Alliance, 2011; Banaschewski et al., 2018; Bolea-Alamanac et al., 2014; Crunelle et al., 2018; Flisher și Hawkridge, 2013; Graham et al., 2011; Kooij et al., 2019; National Collaborating Centre for Mental Health, 2018; National Institute for Health Care and Excellence, 2018a,b; Pliszka, 2007; Schoeman și Liebenberg, 2017; Seixas et al., 2012; Taylor et al., 2004; Wolraich et al., 2011).
Principalele caracteristici ale diagnosticului includ:
Diagnosticul necesită:
- prezența nivelurilor dezvoltării inadecvate de simptome hiperactive-impulsive și/sau de neatenție timp de cel puțin 6 luni;
- simptomele apar în diferite setări (de exemplu, acasă și la școală);
- simptomele cauzează deficiențe în viața de zi cu zi;
- unele dintre simptome și deficiențe au apărut pentru prima dată în copilărie sau adolescență timpurie; și
- nicio altă tulburare nu explică mai bine simptomele (American Psychiatric Association, 2013; Organizația Mondială a Sănătății, 2018; Yi și Jing, 2015).
Prezentarea clinică a ADHD poate fi descrisă ca fiind predominant inatentivă, predominant hiperactiv-impulsivă sau combinată, în funcție de natura simptomelor lor (American Psychiatric Association, 2013).
Meta-analizele indică faptul că deficitul de atenție este mai puternic asociat cu deteriorarea academică, stima de sine scăzută, rezultatele ocupaționale negative și funcționarea adaptativă generală scăzută. Simptomele hiperactive-impulsive sunt asociate cu respingerea de către colegi, agresivitatea, comportamentele de conducere riscante și leziunile accidentale. Modelele de tulburări asociate diferă, de asemenea, între dimensiuni (Willcutt et al., 2012).
ADHD afectează funcționarea persoanelor foarte inteligente, astfel încât tulburarea poate fi diagnosticată în acest grup. Un studiu de cohortă bazat pe populație a peste 5700 de copii nu a găsit diferențe semnificative între copiii cu IQ ridicat, mediu sau scăzut și ADHD în vârsta medie la care au îndeplinit criteriile pentru ADHD, ratele tulburărilor de învățare, tulburările psihiatrice, abuzul de substanțe și ratele tratamentului cu medicamente stimulante (Katusic et al., 2011; Rommelse et al., 2017).
În adolescență și la începutul vieții adulte, mulți persoane cu un istoric de ADHD în copilărie continuă să fie afectați de tulburare, deși adesea arată o hiperactivitate și impulsivitate redusă, păstrând simptomele de deficit de atenție (Faraone et al., 2006).
Multe studii epidemiologice și clinice mari arată că ADHD coexistă adesea cu alte tulburări psihiatrice, în special depresia, tulburarea bipolară, tulburările din spectrul autismului, tulburările de anxietate, tulburarea opoziționistă provocatoare, tulburarea de conduită, tulburările alimentare și tulburările de utilizare a substanțelor (Bernardi et al., 2012; Chen et al., 2018c; Groenman et al., 2017; Nazar et al., 2016; Solberg et al., 2018; Tung et al., 2016; Yao et al., 2019). Prezența lor nu exclude un diagnostic de ADHD.
O meta-analiză cuprinzând 25 de studii cu peste opt milioane de participanți a constatat că acei copii și adolescenți care sunt relativ mai tineri decât colegii lor de clasă sunt mai predispuși să fie diagnosticați cu ADHD (Caye et al., 2020).
Cât de comun este ADHD?
ADHD apare în întreaga lume dezvoltată și în curs de dezvoltare și este mai comun la bărbați comparativ cu femeile. Nu a devenit mai comun în ultimele trei decenii, deși datorită recunoașterii crescute de către clinicieni, tulburarea este mai probabil să fie diagnosticată astăzi decât în deceniile anterioare.
[20.] O meta-analiză a 19 studii cu peste 55.000 de participanți a constatat că 5.9% dintre tineri îndeplinesc criteriile de diagnostic pentru ADHD (Willcutt, 2012). O altă meta-analiză, cu 135 de studii și aproximativ un sfert de milion de tineri, nu a găsit diferențe semnificative în prevalență între America de Nord și Europa, Asia, Africa, America de Sud și Oceania (Polanczyk et al., 2014).
[21.] Meta-analiza ulterioară a constatat că nu a existat o creștere a prevalenței ADHD la copii și adolescenți în ultimele trei decenii (Polanczyk et al., 2014). Deși prevalența ADHD nu s-a schimbat în această perioadă, studii mari din SUA și Suedia indică faptul că ADHD este mai probabil să fi fost diagnosticat în anii recenți, ceea ce reflectă schimbările în practicile administrative și clinice (Rydell et al., 2018; Song et al., 2019; Xu et al., 2018).
[22.] O meta-analiză a șase studii cu peste 5300 de participanți a estimat prevalența ADHD în rândul adulților la 2.5% (Simon et al., 2009). O meta-analiză a 20 de studii care acoperă 13 țări și șapte regiuni/zone metropolitane, implicând peste 26.000 de participanți, a estimat că 2.8% dintre adulți îndeplinesc criteriile pentru ADHD (Fayyad et al., 2017).
Prevalența mai scăzută la adulți comparativ cu tinerii este consistentă cu o meta-analiză a 21 de studii cu peste 1600 de participanți arătând că doar aproximativ unul din șase tineri cu ADHD încă îndeplinesc criteriile complete de diagnostic pentru ADHD la vârsta de 25 de ani, și aproximativ jumătate prezintă semne de deficiență reziduală (Faraone et al., 2006).
[23.] O meta-analiză a nouă studii cu un total de peste 32.000 de adulți în vârstă a găsit o prevalență de 2.2% bazată pe scalele de evaluare ADHD, scăzând la 1.5% atunci când este limitată la persoanele de cel puțin cincizeci de ani. Încă o meta-analiză a aceleiași echipe de cercetare, a patru studii cu peste 9.2 milioane de participanți, a găsit o rată de tratament pentru ADHD de doar 0.02% printre persoanele de cel puțin cincizeci de ani (Dobrosavljevic et al., 2020).
[24.] O meta-analiză a 19 studii care cuprind peste 150.000 de tineri afro-americani sub 18 ani din SUA a raportat o rată de prevalență a ADHD de 14 %. Autorii au concluzionat, "Persoanele de culoare sunt la un risc mai mare pentru diagnosticul de ADHD decât populația generală a SUA. Aceste rezultate subliniază nevoia de a crește evaluarea și monitorizarea ADHD printre persoanele de culoare din diferite medii sociale" (Cénat et al., 2021).
[25.] ADHD este mai comun la bărbați. O meta-analiză a evaluărilor simptomelor de către părinți în 29 de studii cu peste 42.000 de participanți, și evaluările profesorilor în 24 de studii cu peste 56.000 de participanți, a găsit un raport aproximativ de doi la unu bărbați/femei în rândul tinerilor (Willcutt, 2012).
Ce cauzează ADHD?
Pentru majoritatea persoanelor cu ADHD, multe factori de risc genetici și de mediu se acumulează pentru a cauza tulburarea (Faraone et al., 2015). Riscurile de mediu pentru ADHD își exercită efectele foarte devreme în viață, în perioada fetală sau imediat postnatală. În cazuri rare, totuși, simptome asemănătoare ADHD-ului pot fi cauzate de privațiuni extreme la începutul vieții (Kennedy et al., 2016), o singură anomalie genetică (Faraone și Larsson, 2018), sau leziuni traumatice ale creierului la începutul vieții (Stojanovski et al., 2019). Aceste descoperiri sunt utile pentru a înțelege cauzele ADHD, dar nu sunt utile pentru diagnosticarea tulburării.
Asocierile dintre aspectele mediului și debutul ADHD au atins un nivel foarte înalt de suport dovezilor. Unele au dovezi puternice pentru un rol cauzal, dar, pentru majoritatea, rămâne posibilitatea ca aceste asocieri să fie datorate efectelor genetice și de mediu corelate. Din acest motiv, ne referim la caracteristicile mediului prenatal și postnatal care cresc riscul pentru ADHD ca fiind corelate, mai degrabă decât cauze. Riscurile genetice și de mediu descrise mai jos nu sunt neapărat specifice pentru ADHD.
Cauzele genetice ale ADHD
[26.] O revizuire a 37 de studii pe gemeni din Statele Unite, Europa, Scandinavia și Australia a găsit că genele și interacțiunea lor cu mediul trebuie să joace un rol substanțial în cauzarea ADHD (Faraone și Larsson, 2018; Larsson et al., 2014a; Pettersson et al., 2019).
[27.] Într-un studiu genom larg, o echipă internațională a analizat ADN-ul a peste 20.000 de persoane cu ADHD și peste 35.000 fără ADHD din Statele Unite, Europa, Scandinavia, China și Australia. Au identificat multe variante de risc genetic, fiecare având un efect mic asupra riscului pentru tulburare (Demontis et al., 2019). Acest studiu a confirmat o cauză poligenică pentru majoritatea cazurilor de ADHD, ceea ce înseamnă că multe variante genetice, fiecare având un efect foarte mic, se combină pentru a crește riscul pentru tulburare. Riscul poligenic pentru ADHD este asociat cu psihopatologia generală (Brikell et al., 2020) și mai multe tulburări psihiatrice (Lee et al., 2019a,b).
[28.] Gene suplimentare au fost implicate prin meta-analize, dar statutul lor ca gene de risc rămâne nesigur până când sunt validate într-un studiu genom larg. Aceste gene sunt ANKK1 (Pan et al., 2015) DAT1 (Grunblatt et al., 2019b), LRP5 și LRP6 (Grunblatt et al., 2019a), SNAP25 (Liu et al., 2017b), ADGRL3 (Bruxel et al., 2020) DRD4 și BAIAP2 (Bonvicini et al., 2020, 2016).
[29.] Riscul poligenic pentru ADHD prezice simptomele ADHD în populație, sugerând că acele cauze genetice ale ADHD-ului ca tulburare influențează, de asemenea, nivelurile sub-prag ale simptomelor ADHD în populație (Demontis et al., 2019; Taylor et al., 2019).
[30.] În populație, cei cu un risc poligenic înalt pentru ADHD sunt mai susceptibili să fi fost diagnosticați cu ADHD (Li, 2019), anxietate sau depresie (Martin et al., 2018).
[31.] ADHD poate fi, de asemenea, rezultatul unor defecte genetice unice rare (Faraone și Larsson, 2018) sau anomalii ale cromozomilor (Cederlof et al., 2014). Când ADN-ul a peste 8000 de copii cu tulburare din spectrul autist (ASD) și/sau ADHD și 5000 de controale a fost analizat, cei cu ASD și cei cu ADHD au avut o rată crescută de mutații genetice rare comparativ cu controalele (Satterstrom et al., 2019).
[32.] Studiile de familie, pe gemeni și studiile ADN arată că influențele genetice și de mediu sunt parțial împărtășite între ADHD și multe alte tulburări psihiatrice (de exemplu, schizofrenie, depresie, tulburare bipolară, tulburare din spectrul autist, tulburare de conduită, tulburări alimentare și tulburări de utilizare a substanțelor) și cu tulburări somatice (de exemplu, migrenă și obezitate) (Demontis et al., 2019) (Faraone și Larsson, 2018) (Ghirardi et al., 2018) (Lee et al., 2019a,b) (Lee et al., 2013) (Anttila et al., 2018; Tylee et al., 2018) (van Hulzen et al., 2017) (Vink și Schellekens, 2018) (Brikell et al., 2018) (Chen et al., 2019a) (Yao et al., 2019). Totuși, există, de asemenea, un risc genetic unic pentru ADHD. Dovezile riscurilor genetice și de mediu împărtășite între tulburări sugerează că aceste tulburări împărtășesc, de asemenea, o patofiziologie în căile biologice care dereglează neurodezvoltarea și creează variații cerebrale care duc la debutul tulburării.
[33.] Studii foarte mari pe familii sugerează că ADHD împărtășește cauze genetice sau familiale cu boli autoimune (Li et al., 2019), hipospadias (Butwicka et al., 2015) și întârziere mintală (Faraone și Larsson, 2018).
Aspecte de mediu corelate ADHD-ului: expunerea la toxine
[34.] Două meta-analize au găsit corelații mici între povara plumbului și simptomele de deficit de atenție (27 de studii, peste 9300 de tineri) și simptomele de hiperactivitate-impulsivitate (23 de studii, peste 7800 de tineri) (Goodlad et al., 2013). O meta-analiză mai recentă a 14 studii cu peste 17.000 de copii a raportat că nivelurile mai înalte de plumb în sânge erau asociate cu o probabilitate de patru ori mai mare de ADHD (Nilsen și Tulve, 2020). Un studiu asupra a peste 2500 de tineri din National Health and Nutrition Examination Survey, un eșantion reprezentativ la nivel național al populației SUA, a găsit că cei cu niveluri de plumb în sânge în treimea superioară aveau de 2,3 ori mai multe șanse să aibă ADHD comparativ cu cei din treimea inferioară (Froehlich et al., 2009). Un studiu similar, cu peste 4700 de tineri din același sondaj național, a găsit că cei cu niveluri de plumb în sânge în cincimea cea mai înaltă aveau de patru ori mai multe șanse să aibă ADHD comparativ cu cei din cincimea inferioară (Braun et al., 2006).
[35.] Trei meta-analize cu peste douăzeci de studii care acoperă mai mult de trei milioane de persoane au găsit că expunerea prenatală la fumatul mamei a fost asociată cu o creștere de peste 50% în incidența ADHD (Huang et al., 2018a) (Dong et al., 2018; Nilsen și Tulve, 2020). Deși această asociere a fost, de asemenea, observată în studii mari de populație (Joelsson et al., 2016; Obel et al., 2016; Skoglund et al., 2014), ea dispare după ajustarea pentru istoricul familial de ADHD, ceea ce indică faptul că asocierea dintre fumatul în timpul sarcinii și ADHD se datorează factorilor familiali sau genetici care cresc riscul atât pentru fumat, cât și pentru ADHD.
[36.] O meta-analiză a nouă studii care acoperă trei continente și peste 100.000 de participanți a găsit că expunerea copilăriei la fumul secundar de țigară a fost asociată cu o probabilitate cu 60% mai mare de ADHD. Nu era clar în ce măsură asocierea era cauzală versus datorată factorilor de confuzie (Huang et al., 2021).
[37.] Într-o meta-analiză a 15 studii dublu-orb, controlate cu placebo, cu 219 participanți, coloranții alimentari artificiali au fost asociați cu o creștere mică a hiperactivității la copii (Schab și Trinh, 2004). O altă meta-analiză, acoperind 20 de studii cu un total combinat de 794 de persoane, a găsit o creștere foarte mică a simptomelor ADHD, dar numai atunci când au fost evaluate de părinți, nu de profesori sau alți observatori (Nigg et al., 2012).
[38.] Într-un studiu taiwanez pe peste 10.000 de nașteri, utilizarea maternă de acetaminofen în timpul sarcinii a fost asociată cu o probabilitate cu 33% mai mare de ADHD la copiii lor (Chen et al., 2019b). Un alt studiu, examinând 113.000 de descendenți din Studiul Norvegian al Cohortei de Mame și Copii și Registrul Norvegian al Pacienților, inclusiv 2246 cu ADHD, a găsit o relație doză-răspuns între utilizarea prenatală maternă de acetaminofen și ADHD (Ystrom et al., 2017).
[39.] Un studiu pe scară națională folosind registrele naționale daneze a analizat 913.000 de copii născuți între 1997 și 2011. Expunerea prenatală la medicamentul anti-epileptic valproat a fost asociată cu un risc cu 50% mai mare de ADHD. Nu au fost găsite asocieri pentru alte medicamente anti-epileptice (Christensen et al., 2019).
[40.] Într-un studiu de registru norvegian, 297 de copii cu ADHD și 553 de controale au fost aleși aleatoriu dintr-o populație eligibilă de peste 24.000. Copiii mamelor din cincimea cea mai înaltă de niveluri de metabolit de ftalat au avut de trei ori mai multe șanse să fi avut ADHD ca acei copii comparativ cu cei din cincimea inferioară, după ajustarea pentru factori de confuzie, cum ar fi vârsta mamei la naștere, sexul copilului, educația mamei, starea civilă și fumatul prenatal al mamei (Engel et al., 2018).
[41.] Pesticidele organofosfatice sunt neurotoxine puternice. Într-un eșantion de 1139 de copii din populația SUA, o creștere de zece ori în metabolitul organofosfat dimetil alchilfosfat (DMAP) a fost asociată cu o creștere de 55% în probabilitatea de a avea ADHD. Copiii cu niveluri detectabile ale celui mai frecvent detectat metabolit DMAP au avut de două ori mai multe șanse să aibă ADHD comparativ cu cei cu niveluri nedetectabile (Bouchard et al., 2010).
[42.] O meta-analiză nu a găsit niciun efect semnificativ al două clase de poluanți ai aerului – materii particulare (șase studii, peste 51.000 de persoane) și oxizi de azot (cinci studii, peste 51.000 de persoane) (Zhang et al., 2020b). Un studiu de cohortă pe scară largă din Taiwan, geolocalizând peste 16.000 de perechi mamă-copil la nivelurile de poluanți ai aerului, nu a găsit nicio asociere între nivelurile de particule mici de materie, nivelurile de dioxid de sulf sau nivelurile de dioxid de azot în timpul gestației și diagnosticele de ADHD în primele opt ani de viață ale urmașilor lor. Totuși, a găsit o probabilitate cu 25% mai mare de a avea ADHD cu expuneri la oxid de azot, un poluant comun al traficului (Shih et al., 2020).
[43.] Un studiu de cohortă pe scară națională a folosit registrul de asigurări de sănătate național din Coreea de Sud pentru a identifica toate cele 7200 de internări spitalicești ale adolescenților cu un diagnostic primar de ADHD din 2013 până în 2015 și citirile zilnice a trei poluanți ai aerului de la 318 stații de monitorizare distribuite pe tot teritoriul țării în aceeași perioadă. A constatat că vârfurile de dioxid de azot, dioxid de sulf și particule de materie au fost asociate, respectiv, cu creșteri de 47%, 27% și 12% în internările spitalicești legate de ADHD în zilele următoare. Nu au existat diferențe semnificative între adolescenții de sex masculin și feminin sau între adolescenții mai în vârstă și cei mai tineri (Park et al., 2020).
[44.] O meta-analiză a nouă studii europene de populație care cuprinde 4826 de perechi mamă-copil a examinat relația dintre expunerea la substanțe perfluoroalchilice (PFAS) prin laptele matern în copilărie și dezvoltarea ADHD. Nu s-au găsit asocieri cu ADHD la urmași (Forns et al., 2020).
[45.] O meta-analiză a șapte studii care cuprinde un total de peste 25.000 de participanți din șase țări de pe trei continente nu a găsit nicio dovadă a unei asocieri între consumul de zahăr și ADHD la tineri (Farsad-Naeimi et al., 2020).
Corelate de mediu ale ADHD: evenimente în timpul sarcinii și nașterii
[49.] O meta-analiză a douăsprezece studii cu peste 6000 de participanți a găsit o rată de trei ori mai mare de ADHD printre bebelușii foarte/extrem de prematuri sau cu greutate foarte/extrem de scăzută la naștere (Franz et al., 2018). O altă meta-analiză, combinând 85 de studii cu un total de peste 4.6 milioane de nașteri, a găsit o corelație mică până la moderată între greutatea scăzută la naștere și ADHD (Momany et al., 2018). Un studiu de registru național suedez a 1.2 milioane de copii a găsit o creștere treptată în probabilitatea de ADHD cu creșterea prematurității. Rezultatele nu au fost datorate având o rudă cu ADHD sau stres socioeconomic (Lindstrom et al., 2011). Rezultate similare au fost raportate de registrele naționale finlandeze comparând peste 10.000 de persoane cu ADHD cu peste 38.000 de controale (Sucksdorff et al., 2015).
[50.] O meta-analiză a șase studii care combină 1,4 milioane de persoane a constatat că acei copii ale căror mame au avut tulburări hipertensive în timpul sarcinii au avut o creștere de 25% în rata ADHD (Maher et al., 2018).
[51.] Un studiu de cohortă bazat pe populație la nivel național folosind registrele suedeze și acoperind peste două milioane de copii, 115.000 dintre ei cu ADHD, a descoperit că preeclampsia maternă în timpul sarcinii este asociată cu o probabilitate cu 15% mai mare de ADHD ulterior la urmași, crescând la peste 40% atunci când fătul este mic pentru vârsta gestațională și expus la preeclampsie. Acest model în familii a arătat că nu se datorează influențelor genetice sau alte influențe familiale (Maher et al., 2020).
[52.] Două meta-analize, una cu șapte studii cu peste 28.000 de participanți și alta cu trei studii și peste 1,4 milioane de participanți, identificat că acei copii ai mamelor obeze erau aproximativ cu 60% mai predispuși să dezvolte ADHD (Jenabi et al., 2019; Sanchez et al., 2018). Un studiu pe peste 80.000 de perechi mamă-copil participante la Cohorta Națională de Naștere din Danemarca a raportat un risc aproape cu 50% mai mare de ADHD la copiii mamelor obeze și un risc dublu la copiii mamelor cu obezitate severă (Andersen et al., 2018).
[53.] O meta-analiză a două studii de cohortă mari cu un total combinat de peste 3,1 milioane de persoane a găsit o asociere ușoară, dar semnificativă, între hipertiroidismul matern în timpul sarcinii și ADHD la urmași. O a doua meta-analiză a patru studii de cohortă care cuprind peste 3,4 milioane de participanți a găsit, de asemenea, o asociere ușoară, dar semnificativă, între hipotiroidismul matern și ADHD la urmași. Nu s-a încercat evaluarea rolului factorilor de confuzie (Ge et al., 2020).
[54.] Un studiu de cohortă la nivel național folosind registrele daneze a examinat peste un milion de nașteri, comparând urmașii mamelor cu un singur avort spontan anterior și mamele cu mai mult de un avort spontan anterior cu mamele fără istoric de avort spontan. A constatat că, după ajustarea pentru o gamă largă de posibili factori de confuzie care s-au dovedit a avea un efect mic, copiii mamelor cu un singur avort spontan anterior aveau cu 9% mai multe șanse să dezvolte ADHD decât cei ai mamelor fără niciun avort spontan. Copiii mamelor cu două sau mai multe avorturi spontane anterioare au avut cu 22% mai multe șanse să fie diagnosticați cu ADHD. Acest trend ascendent de expunere-răspuns a fost statistic semnificativ (Wang et al., 2020).
Corelate de mediu ale ADHD: privațiuni, stres, infecții, sărăcie și traumă
[55.] Un studiu de cohortă la nivel național din Taiwan bazat pe baza de date universală a Asigurărilor Naționale de Sănătate pentru Cercetare a comparat peste 14.000 de pacienți cu enterovirus (ER71) cu un număr egal de controale potrivite după vârstă și sex. După ajustarea suplimentară pentru ocupația tatălui și nivelul de urbanizare al reședinței, s-a constatat că pacienții cu enterovirus aveau cu 25% mai multe șanse să fie ulterior diagnosticați cu ADHD (Tseng et al., 2020).
[56.] Un studiu de cohortă la nivel național din Danemarca a comparat peste 29.000 de copii născuți de femei care au pierdut un membru apropiat al familiei în timpul sarcinii cu un milion de alți copii din aceeași cohortă și a constatat că băieții născuți de aceste femei erau de două ori mai predispuși să aibă ADHD (Li et al., 2010).
[57.] Un studiu bazat pe populația SUA cu peste 14.000 de participanți în Studiul Național Longitudinal al Sănătății Adolescenților a constatat că, după ajustarea pentru factorii demografici, socioeconomici și familiali de risc pentru abuzul asupra copilului, tipul de ADHD inatentiv a fost asociat cu expunerea la abuz sexual și neglijare fizică (Ouyang et al., 2008).
[58.] Un studiu de cohortă la nivel național din Coreea de Sud cu peste 18.000 de copii din baza de date a Asigurării Naționale de Sănătate a Coreei de Sud a constatat că nivelurile mai scăzute ale venitului familial au fost asociate cu rate crescute de ADHD (Choi et al., 2017). Un studiu suedez cu peste 800.000 de persoane a raportat rezultate similare chiar și după ajustarea pentru factorii de risc familial/genetic împărtășiți în familii (Larsson et al., 2014b).
[59.] Un studiu longitudinal de cohortă național din Danemarca a unui milion de persoane a constatat că indicatorii adversității lui Rutter au fost predictivi pentru ADHD. Îngrijirea în afara casei a fost puternic predictivă; clasa socială scăzută, criminalitatea paternă, tulburarea mintală maternă și discordia maritală severă au fost moderat predictive. Mărimea mare a familiei nu a avut niciun efect (Ostergaard et al., 2016).
[60.] Un studiu de populație la nivel național folosind registrele naționale daneze a analizat peste 630.000 de tineri și a găsit relații doză-răspuns între nivelul de educație parentală mai scăzut, șomajul parental și sărăcia relativă a părinților și un risc mai mare de ADHD la urmași. Combinațiile de dezavantaje sociale au avut riscuri cumulative. De exemplu, venitul relativ sărac al părinților plus finalizarea a nu mai mult de educația obligatorie plus șomajul a fost asociat cu un risc cu aproximativ cinci procente mai mare de ADHD la urmașii lor (Keilow et al., 2020).
[61.] Un studiu de cohortă la nivel național suedez cu peste 540.000 de persoane a găsit o relație doză-răspuns între indicatorii cumulativi de adversitate în familie și ADHD. Decesul în familie a crescut probabilitatea ulterioară de ADHD cu 60%. Abuzul substanțial al părinților, criminalitatea sau tulburarea psihiatrică au dublat probabilitatea, la fel cu instabilitatea rezidențială și asistența publică a gospodăriei (Bjorkenstam et al., 2018).
[62.] Într-un eșantion de 4122 de tineri americani cu ADHD din Sondajul Național al Sănătății Copiilor din 2016, o mai mare coeziune familială și suport comunitar au scăzut riscul pentru ADHD moderat până la sever (Duh-Leong et al., 2020).
Ce am învățat din studierea creierelor persoanelor cu ADHD?
Există două clase largi de descoperiri despre creierul persoanelor cu ADHD. Prima vine din studii despre performanța pacienților la teste psihologice care studiază procesele mentale. A doua vine din metode care examinează direct structura sau funcția creierului prin scanări de neuroimagistică. Deși multe dintre aceste studii au găsit diferențe între grupurile de persoane diagnosticate cu ADHD și cele fără diagnostic, diferențele sunt de obicei mici și nu diferă dramatic între persoanele cu ADHD și cele cu alte tulburări. Prin urmare, nu sunt utile pentru diagnosticarea tulburării (Thome et al., 2012). Aceste diferențe nu sunt cauzate de tratamentul cu medicamente și, pentru unii pacienți, se diminuează sau se schimbă pe măsură ce pacienții ies din tulburare.
Deficite de performanță în procesele psihologice
[63.] O meta-analiză a 137 de studii cu peste 9400 de participanți de toate vârstele a găsit ADHD asociat cu scoruri mai scăzute de IQ și de citire moderat mai scăzute și scăderi mai mari în scorurile de ortografie și aritmetică (Frazier et al., 2004). O altă meta-analiză, acoperind 21 de studii cu peste 1900 de adulți, a concluzionat că deficitul de IQ asociat cu ADHD era mic și nu semnificativ din punct de vedere clinic (Bridgett și Walker, 2006).
[64.] O serie de meta-analize au găsit că persoanele cu ADHD au dificultăți mici până la moderate cu rezolvarea problemelor abstracte și memoria de lucru (12 studii, 952 persoane), atenția focalizată (22 de studii, 1493 persoane), atenția susținută (13 studii, 963 persoane) și memoria verbală (8 studii, 546 persoane) (Schoechlin și Engel, 2005). O altă meta-analiză, cu 11 studii cu 829 de participanți, a raportat că persoanele cu ADHD erau moderat mai predispuse la erori cognitive cunoscute sub numele de „încălcări ale regulilor” (Patros et al., 2019).
[65.] Două meta-analize, una cu 21 de studii și peste 3900 de participanți, cealaltă cu 15 studii cu peste o mie de participanți, au găsit că cei diagnosticați cu ADHD au o tendință moderată de a favoriza recompensele mici imediate în locul recompenselor mari întârziate (Jackson și MacKillop, 2016; Marx et al., 2021).
[66.] O meta-analiză a 37 de studii cu peste 2300 de participanți a găsit o asociere mică până la moderată între ADHD și luarea deciziilor riscante (Dekkers et al., 2016). O altă meta-analiză, combinând 22 de studii cu 3850 de copii și adolescenți, a găsit că cei cu ADHD au prezentat decizii impulsive moderat mai mari în general la sarcinile de discountare a întârzierii și întârzierea gratificării (Patros et al., 2016).
[67.] O meta-meta-analiză recentă a inclus 34 de meta-analize ale profilurilor neurocognitive în ADHD (toate vârstele) referitoare la 12 domenii neurocognitive. Cei cu ADHD au avut deficiențe moderate în multiple domenii (memoria de lucru, variabilitatea timpului de reacție, inhibarea răspunsului, inteligența/realizările, planificarea/organizarea). Efectele au fost mai mari la copii și adolescenți decât la adulți (Pievsky și McGrath, 2018).
[68.] O meta-analiză a 49 de studii și peste 8200 de copii și adolescenți a găsit deficiențe moderate în memoria de lucru la cei cu ADHD. Aceste deficite au scăzut cu vârsta (Ramos et al., 2020).
[69.] Printre tinerii cu ADHD, o serie de meta-analize nu a găsit diferențe semnificative de sex fie în simptomele totale de ADHD (15 studii, peste 3400 de tineri), în simptomele de deficit de atenție (26 de studii, peste 5900 de tineri), sau în simptomele de hiperactivitate-impulsivitate (24 de studii, peste 4900 de tineri) (Loyer Carbonneau et al., 2020).
[70.] O meta-analiză a studiilor controlate randomizate (RCT-uri) cu preșcolari a găsit că antrenamentul cognitiv a dus la îmbunătățiri moderate în memoria de lucru (23 de studii, peste 2000 de participanți) și îmbunătățiri mici până la moderate în controlul inhibitor (26 de studii, peste 2200 de participanți) (Pauli-Pott et al., 2020).
Diferențe în creier găsite prin studii de neuroimagistică
[71.] O analiză a datelor de imagistică prin rezonanță magnetică structurală (MRI) de la 36 de cohorte cu un total de peste 4100 de participanți a găsit o suprafață corticală totală ușor redusă la copiii cu ADHD. Aceeași echipă a găsit că unele regiuni subcorticale ale creierului erau mai mici la copiii cu ADHD, în principal în regiunile frontale, cingulate și temporale, cu unele reduceri în grosimea corticală în regiunile temporale. Aceeași echipă a găsit că unele regiuni subcorticale ale creierului, adică ganglionii bazali, amigdala, hipocampul și volumele intracraniene, erau mai mici la copiii cu ADHD în 23 de cohorte de 3242 de participanți. Diferențele observate la copii nu au fost văzute la adolescenți sau adulți (Hoogman et al., 2017, 2019). Toate diferențele observate au fost de la mici la foarte mici și subtile.
[72.] Meta-analize comparative arată că reducerile volumului materiei cenușii structurale în ganglionii bazali și insula sunt specifice tulburării în comparație cu OCD în 30 de seturi de date cu 1870 de participanți, în timp ce reducerile frontale medii au fost specifice pentru ASD în 66 de seturi de date cu 3610 participanți (Norman et al., 2016; Lukito et al., 2020). O analiză a datelor de imagistică prin rezonanță magnetică structurală (MRI) de la 48 de cohorte cu un total de peste 12.000 de participanți a arătat că participanții cu ADHD aveau un volum mai mic al hipocampului în comparație cu OCD, care a fost legat de diferențe de IQ și un volum intracranian mai mic în comparație cu pacienții cu ASD și OCD (Boedhoe et al., 2020). Subactivările funcționale în cortexul frontal inferior drept și ganglionii bazali în timpul sarcinilor de control cognitiv au fost specifice în comparație cu OCD în 1870 de participanți (Norman et al., 2016), în timp ce disfuncția frontală inferioară a fost specifică în comparație cu autismul în 3610 de participanți (Lukito et al., 2020).
[73.] O meta-analiză a zece studii de imagistică prin tensor de difuzie (DTI) cu 947 participanți a găsit că diferențele cele mai consistente de materie albă între cei cu și fără ADHD erau localizate în spleniumul corpului calosului extinzându-se la cingulumul drept, stratul sagital drept și tapetumul stâng, sugerând probleme cu conexiunile dintre cele două emisfere în regiunile posterioare temporo-parietale de atenție și în tracturile de asociație fronto-posterioare pe distanțe lungi (implicate în atenție și percepție) (Chen et al., 2016).
[74.] O meta-analiză a 21 de studii de imagistică prin rezonanță magnetică funcțională (fMRI) cu 607 participanți a constatat că persoanele cu ADHD au arătat o sub-activare constantă și replicabilă în regiunile tipice de control inhibitor, cum ar fi cortexul frontal inferior drept, zona motorie suplimentară și ganglionii bazali în comparație cu persoanele în dezvoltare tipică (Hart et al., 2013). Descoperirile de sub-activare frontală inferioară au fost replicate în două alte meta-analize fMRI de control inhibitor cu 33 de seturi de date/1161 de participanți și 42 de seturi de date/2005 participanți, respectiv (Lukito et al., 2020; Norman et al., 2016). O altă meta-analiză care include 130 de studii fMRI cu 1914 participanți nu a găsit nicio convergență, cu excepția funcției aberante în ganglionii bazali pentru sarcinile neutre fMRI și sub-funcționarea frontală inferioară doar la bărbați (Samea et al., 2019).
[75.] O meta-analiză a nouă studii cu peste 1250 de participanți de cercetare a constatat că elevațiile în raportul theta/beta pe electroencefalogramă nu pot fi considerate o măsură de diagnostic fiabilă pentru ADHD, deși poate avea valoare prognostică la unii pacienți (Arns et al., 2013).
[76.] O meta-analiză a șase studii cu 148 de participanți a examinat negativitatea nepotrivirii, care evaluează integritatea memoriei senzoriale auditive și comutarea atenției involuntare. A raportat că acei copii cu ADHD au avut reduceri mici până la moderate în amplitudinea negativității nepotrivirii comparativ cu controalele sănătoase (Cheng et al., 2016).
[77.] Meta-analizele și revizuirile sistematice au arătat că medicamentele utilizate pentru tratamentul ADHD nu sunt asociate cu deficitele observate în structura creierului (Hoogman et al., 2017, 2019; Lukito et al., 2020; Norman et al., 2016; Spencer et al., 2013), dar cu funcționarea îmbunătățită a creierului, cel mai proeminent în regiunile frontale inferioare și striate (Hart et al., 2013; Lukito et al., 2020; Norman et al., 2016; Rubia et al., 2014; Spencer et al., 2013).
Ce probleme medicale non-psihice apar frecvent la persoanele cu ADHD?
Un domeniu relativ nou de cercetare în ADHD examinează ce tipuri de probleme medicale apar mai frecvent decât este de așteptat la persoanele cu ADHD. Pe măsură ce citiți această secțiune, rețineți că nu toate persoanele cu ADHD vor suferi de toate sau chiar de una dintre aceste afecțiuni.
Obezitatea
[78.] Un studiu de registru național suedez cu peste 2,5 milioane de persoane a constatat că pacienții cu ADHD aveau un risc de trei ori mai mare de obezitate în comparație cu frații și verișorii lor fără ADHD. De asemenea, a găsit o co-agregare familială între ADHD și obezitatea clinică, a cărei forță varia direct cu gradul de înrudire genetică (Chen et al., 2018c).
[79.] O meta-analiză a constatat că, în comparație cu persoanele în dezvoltare tipică, copiii și adolescenții cu ADHD ne-medicați erau cu aproximativ 20% mai predispuși să fie supraponderali sau obezi (15 studii, peste 400.000 de participanți) și adulții cu ADHD ne-medicați erau aproape cu 50% mai predispuși să fie supraponderali sau obezi (9 studii, peste 45.000 de participanți) (Nigg et al., 2016). Meta-analizele a douăsprezece studii cu peste 180.000 de participanți au constatat că persoanele cu ADHD ne-medicate erau cu aproximativ 40% mai predispuse să fie obeze, în timp ce cele care erau medicate erau de nedistins de persoanele în dezvoltare tipică (Cortese et al., 2016b).
Alergiile și astmul
[80.] Un studiu de registru național suedez cu peste 1,5 milioane de persoane a constatat că cei cu astm erau cu 45% mai predispuși să aibă ADHD chiar și după ajustarea pentru variabilele relevante (Cortese et al., 2018b). Un studiu de cohortă al aproape un milion de nașteri folosind registrele naționale daneze a constatat că acei copii născuți de mame astmatice erau cu 40% mai predispuși să dezvolte ADHD (Liu et al., 2019b).
[81.] Într-o meta-analiză a șase studii longitudinale cu peste 50.000 de participanți, cei cu astm sau eczemă atopică aveau cu o treime mai multe șanse să aibă ADHD decât controalele. O meta-analiză a trei studii cu peste 48.000 de participanți a constatat că cei cu rinită alergică erau cu aproximativ 50% mai predispuși să aibă ADHD (van der Schans et al., 2017).
Diabetul zaharat
[82.] O analiză retrospectivă a peste 650.000 de copii și adolescenți din bazele de date germane de diagnostic și prescripție a constatat că ADHD era cu 40% mai probabil să fie diagnosticat printre copiii cu diabet de tip 1 (T1DM) (Kapellen et al., 2016).
[83.] Un studiu de registru multi-centru german cu peste 56.000 de copii și adolescenți a constatat că cei cu ADHD și T1DM au suferit de două ori mai des de cetoacidoză diabetică comparativ cu pacienții diabetici fără ADHD. De asemenea, au constatat diferențe semnificative în HbA1c și au concluzionat: "Pacienții pediatrici cu ADHD și T1DM au prezentat un control metabolic slab comparativ cu pacienții T1DM fără ADHD" (Hilgard et al., 2017).
[84.] Un studiu longitudinal folosind Baza de Date a Cercetării Asigurărilor Naționale de Sănătate din Taiwan a înscris peste 35.000 de pacienți cu ADHD și peste 70.000 de controale de aceeași vârstă și sex. Adolescenții și adulții tineri cu ADHD erau de aproximativ trei ori mai predispuși să dezvolte diabet zaharat de tip 2 (Chen et al., 2018b).
[85.] Un studiu de cohortă folosind mai multe registre naționale suedeze a examinat peste 1.6 milioane de adulți cu vârste între 50-64 de ani. Prevalența diabetului de tip 2 era cu 70% mai mare printre adulții cu ADHD (Chen et al., 2018c).
[86.] O meta-analiză a constatat că diabetul de tip 1 preexistent al mamei a fost asociat cu un risc ușor crescut de ADHD la descendenți (4 studii, peste cinci milioane de persoane). La fel a fost și diabetul de tip 1 preexistent al tatălui (3 studii, 4.7 milioane de persoane) și diabetul de tip 2 preexistent al mamei (2 studii, 2.6 milioane de persoane) (Zeng et al., 2020). Un studiu suedez a examinat toți cei 15.615 copii născuți după ce părinții lor au fost diagnosticați cu diabet de tip 1. După controlul pentru factorii de confuzie, a constatat că acești copii aveau o șansă cu 30% mai mare de a fi diagnosticați cu ADHD (Ji et al., 2018).
Alte tulburări somatice
[87.] O meta-analiză a 18 studii cu peste 2500 de copii și adolescenți a găsit o asociere moderată între tulburările de respirație în timpul somnului și ADHD (Sedky et al., 2014)
[88.] O meta-analiză a somnului la adulții cu ADHD nu a găsit diferențe semnificative față de adulții în dezvoltare tipică, măsurate prin polisomnografie. În patru studii cu 178 de participanți, latența de început a somnului, somnul în stadiul 1, somnul în stadiul 2, somnul cu unde lente, REM și eficiența somnului au fost toate comparabile. La fel cu timpul total de somn (3 studii, 130 persoane), și cu latența REM și trezirea după începerea somnului (3 studii, 121 persoane). Măsurată prin actigrafie, nu au existat diferențe semnificative pentru timpul petrecut în pat și timpul real de trezire (3 studii, 159 persoane) și somnul adevărat (4 studii, 222 persoane). Cu toate acestea, latența de adormire a fost mult mai mare pentru cei cu ADHD, iar eficiența somnului a fost moderat mai scăzută (4 studii, 222 persoane). Cu toate acestea, evaluările subiective ale celor cu ADHD au raportat dificultăți moderat mai mari în adormire (8 studii, peste 1700 de persoane), o frecvență moderat mai mare a trezirilor nocturne și o probabilitate moderat mai scăzută de a se simți odihniți la trezire (5 studii, peste 1100 de persoane) și o calitate moderat mai rea a somnului (5 studii, peste 800 de persoane) (Lugo et al., 2020).
[89.] Într-un studiu național norvegian cu peste 1.2 milioane de bărbați și peste 1.2 milioane de femei, bărbații cu ADHD aveau cu 30% mai multe șanse să fie diagnosticați cu psoriazis, iar femeile cu ADHD aveau cu mai mult de 50% mai multe șanse să fie diagnosticate cu psoriazis, comparativ cu controalele fără ADHD (Hegvik et al., 2018).
[90.] Un studiu pe întreaga populație a Taiwanului cu peste 8000 de persoane cu ADHD și 32.000 de controale potrivite a explorat asocierile cu boli autoimune. A raportat că cei cu ADHD aveau de peste două ori prevalența spondilitei anchilozante, colitei ulcerative și bolilor tiroidiene autoimune, și cu peste 50% mai mare probabilitate de astm, rinită alergică și dermatită atopică (Chen et al., 2017a).
[91.] Un studiu de cohortă bazat pe populație cu peste 900.000 de copii danezi a constatat că epilepsia era asociată cu un risc de 2,7 ori mai mare de ADHD (Bertelsen et al., 2016). Un alt studiu de cohortă bazat pe populație, cu peste 12.000 de taiwanezi, a raportat că epilepsia era asociată cu un risc de 2,5 ori mai mare de ADHD. Invers, un studiu de cohortă legat de peste 18.000 de taiwanezi a constatat că ADHD era asociat cu o creștere de patru ori a epilepsiei (Chou et al., 2013).
[92.] Un studiu la nivel național cu 1,9 milioane de suedezi a raportat că cei cu epilepsie aveau de trei ori și jumătate mai multe șanse să aibă ADHD. Riscul de a avea ADHD era cu 85% mai mare dacă mama persoanei avea epilepsie, cu 50-60% mai mare dacă tatăl sau un frate sau o soră o avea, cu 15% mai mare pentru veri. Genetică a explicat 40% din varianță, cu factorii de mediu non-compartiți explicând alți 50% (Brikell et al., 2018).
[93.] Un studiu longitudinal folosind Baza de Date a Cercetării Asigurărilor de Sănătate din Taiwan a comparat aproape 18.000 de adolescenți și tineri adulți cu ADHD cu peste 70.000 de controale de aceeași vârstă și sex. Cei cu ADHD erau de peste trei ori mai predispuși să dezvolte infecții cu transmitere sexuală, după ajustarea pentru date demografice, alte tulburări psihiatrice și medicamente pentru ADHD (Chen et al., 2018a).
[94.] Un studiu de cohortă național danez cu 1,1 milion de persoane a constatat că spitalizarea pentru infecții grave era asociată cu o dublare ulterioară a ratei diagnosticului de ADHD. Printre cei tratați cu agenți antiinfecțioși, riscul ulterior de diagnostic cu ADHD a fost redus la jumătate (Kohler-Forsberg et al., 2019)
[95.] Un studiu național danez cu aproape un milion de persoane a constatat că copiii cu boli autoimune erau cu 24% mai predispuși să dezvolte ADHD. Boala autoimună maternă era asociată cu o probabilitate cu 12% mai mare de ADHD la descendenți. Boala autoimună paternă nu era asociată cu niciun efect semnificativ (Nielsen et al., 2017).
[96.] Folosind setul de date la nivel național al populației din Taiwan, peste 116.000 de copii cu ADHD au fost comparați cu același număr de copii aleși la întâmplare fără ADHD. Cei cu ADHD erau mult mai predispuși să aibă anomalii semnificative ale ochilor: aproape 90% mai predispuși să aibă ambliopie ("ochi leneș"), peste 80% mai predispuși să aibă astigmatism, și de două ori mai predispuși să aibă heterotropie, în care ochii diverg în repaus (Ho et al., 2020). Un studiu folosind aceeași bază de date a potrivit 6817 tineri diagnosticați cu ambliopie cu peste 27.000 de controale potrivite după vârstă și sex. Cei din grupul cu ambliopie aveau un risc de 1,8 ori mai mare de a dezvolta ADHD (Su et al., 2019).
[97.] Într-un studiu cu peste 2,5 milioane de tineri germani, cei cu ADHD erau de nouă ori mai predispuși să aibă tulburări metabolice, de cinci ori mai predispuși să dezvolte pneumonie virală, de patru ori mai predispuși să aibă tulburări ale celulelor albe din sânge, de trei ori mai predispuși să aibă insuficiență renală, hipertensiune sau să fie obezi, de două ori și jumătate mai predispuși să aibă diabet de tip 2 sau migrene, de două ori mai predispuși să aibă astm sau dermatită atopică și cu 50% mai predispuși să aibă glaucom (Akmatov et al., 2019). Un studiu brazilian pe o populație de 5671 de copii a constatat că cei cu migrenă erau de aproximativ patru ori mai predispuși să aibă ADHD (Arruda et al., 2020).
[98.] Un studiu cu peste 59.000 de băieți diagnosticați cu ADHD și peste 52.000 de băieți sănătoși în Taiwan a raportat că cei din grupul cu ADHD aveau de două ori mai multe șanse să dezvolte disfuncție testiculară (Wang et al., 2019).
[100.] Un studiu național suedez folosind registrele naționale a examinat dosarele medicale ale tuturor persoanelor cu vârste între 18-64 de ani care rezidau în Suedia în 2013 și a identificat 41.840 de persoane care au umplut cel puțin o prescripție pentru medicamente ADHD. Tinerii adulți cu ADHD aveau de patru ori mai multe șanse să aibă prescripții somatice concomitente și de cincisprezece ori mai multe șanse să aibă prescripții psihotrope concomitente decât controalele fără ADHD. Pentru adulții de vârstă mijlocie (30–49) șansele erau de șase și respectiv douăzeci și unu de ori mai mari, iar pentru adulții mai în vârstă, de șapte și optsprezece ori mai mari. Medicamentele respiratorii (în principal pentru reacții alergice și astm) erau cele mai probabil prescrise în scopuri somatice, urmate de medicamentele pentru tractul alimentar și metabolism (cel mai frecvent inhibitori ai pompei de protoni indicați pentru ulcere gastrice/duodenale și boala de reflux gastroesofagian), apoi medicamentele pentru sistemul cardiovascular (în principal pentru hipertensiune și aritmii) (Zhang et al., 2020a).
Care este impactul ADHD asupra pacienților și familiilor?
ADHD este o tulburare asociată cu suferință serioasă și/sau afectări în multe aspecte ale vieții. Deși, după cum este documentat mai jos, multe rezultate adverse severe au fost asociate cu ADHD, pacientul tipic nu experimentează toate sau chiar majoritatea acestor probleme. Mulți pacienți duc vieți plăcute și productive, în special dacă primesc tratament.
Calitatea vieții
[101.] O meta-analiză a șapte studii cu peste 5000 de tineri și părinții lor a raportat afectări mari în calitatea vieții tinerilor cu ADHD în comparație cu colegii lor în dezvoltare tipică, indiferent dacă erau evaluate de tineri înșiși sau de părinții lor. Funcționarea fizică a fost doar moderat afectată, dar funcționarea emoțională și funcționarea socială au fost puternic afectate. Funcționarea școlară a fost puternic afectată. Pe măsură ce tinerii cu ADHD îmbătrânesc, calitatea lor de viață comparativ cu colegii în dezvoltare tipică se înrăutățește în domeniile fizic, emoțional și școlar (Lee et al., 2016).
[102.] O meta-analiză a 17 studii care cuprinde 647 de familii (peste 2300 de participanți) a evaluat calitatea vieții părinților ai căror copii au ADHD în comparație cu părinții cu copii în dezvoltare tipică. Părinții primilor au raportat un deficit moderat în calitatea vieții în comparație cu părinții ultimilor (Dey et al., 2019).
Afectarea emoțională și socială
[104.] Un studiu cu peste 8600 de tineri din SUA din Survey-ul Național de Sănătate al Copiilor a constatat că cei cu ADHD aveau de patru ori mai multe șanse să aibă un nivel înalt de probleme emoționale și de conduită și de trei ori mai multe șanse să aibă un nivel înalt de probleme cu colegii. De asemenea, a constatat că erau de opt până la zece ori mai predispuși să manifeste un nivel înalt de afectare cu viața de acasă, prieteniile, învățarea în clasă și activitățile de timp liber (Strine et al., 2006).
[105.] O meta-analiză a 22 de studii cu peste 21.000 de participanți a constatat că tinerii cu ADHD erau puternic afectați în capacitatea de a modula reactivitatea lor la evenimente noi sau stresante (Graziano și Garcia, 2016). O altă meta-analiză, combinând douăsprezece studii cu peste 1900 de participanți, a constatat că adulții cu ADHD aveau niveluri foarte ridicate de deregulare emoțională în comparație cu controalele în dezvoltare tipică (Beheshti et al., 2020).
[106.] O meta-analiză a constatat că copiii cu ADHD aveau afectări de mărime medie până la mare în socializare cu colegii măsurată prin respingere/acceptabilitate, popularitate și prietenii (61 studii, peste 24.000 de copii). De asemenea, aveau afectări moderate în abilitățile sociale, cum ar fi partajarea, cooperarea, luarea de rânduri, reciprocitatea (68 studii, peste 148.000 de copii) și procesarea informațiilor sociale, cum ar fi recunoașterea indiciilor sociale, identificarea problemelor, generarea de soluții și evitarea părtinirilor (23 de studii, peste 3750 de copii) (Ros și Graziano, 2018).
[107.] Un studiu cu peste 53.000 de copii din SUA a raportat că cei cu ADHD erau de 2,4 ori mai predispuși să se implice în bullying (Montes și Halterman, 2007). Un studiu mai recent cu aproximativ 64.000 de copii folosind aceeași bază de date a confirmat această descoperire, raportând că cei cu ADHD erau de 2,8 ori mai predispuși să se implice în bullying (Benedict et al., 2015).
Traumatisme accidentale
[108.] 2Un studiu de cohortă națională cu peste 50.000 de tineri cu ADHD și un număr egal de controale potrivite după vârstă, sex și comorbidități, desfășurat în Taiwan, a raportat că a avea ADHD era asociat cu o probabilitate cu peste trei sferturi mai mare de a suferi arsuri. Pentru cei sub șase ani, riscul era dublu. Pentru tinerii între șase și șaptesprezece ani, creșterea riscului era de aproximativ 70%. Nu au existat diferențe semnificative între băieți și fete (Yeh et al., 2020).
[109.] 1O meta-analiză a 32 de studii care acoperă peste patru milioane de persoane a constatat că cei cu ADHD aveau un risc de 40-50% mai mare de a suferi răni fizice accidentale (Ruiz-Goikoetxea et al., 2018a).
[110.] Un studiu al registrelor naționale suedeze a urmărit 17.408 persoane cu ADHD din 2006 până în 2009 și a constatat că pacienții cu ADHD aveau un risc cu aproape 50% mai mare de accidente grave de transport (Chang et al., 2014b).
[111.] Un studiu SUA cu peste 8000 de sportivi de liceu și colegiu (predominant jucători de fotbal masculin) a constatat că cei cu ADHD erau de trei ori mai predispuși să fi avut trei sau mai multe comoții raportate (Nelson et al., 2016).
[112.] O meta-analiză a 16 studii care cuprinde peste 175.000 de persoane a estimat că, controlând pentru kilometrajul condus, cei cu ADHD aveau cu 23% mai multe șanse să fie implicați în accidente auto (Vaa, 2014).
[113.] Un studiu retrospectiv a peste 18.000 de șoferi din New Jersey a constatat că riscul de accident pentru cei cu ADHD era cu o treime mai mare decât pentru cei fără ADHD (Curry et al., 2017).
Moarte prematură și sinucidere
[114.] Un studiu danez cu aproape două milioane de persoane a constatat că ADHD este asociat cu un risc mic de moarte prematură, în principal din cauza accidentelor. Când ADHD era însoțit de alte tulburări psihiatrice și tulburări de utilizare a substanțelor, șansele de moarte prematură creșteau (Dalsgaard et al., 2015b).
[115.] Un studiu de cohortă cu peste 2.2 milioane de taiwanezi nu a găsit nicio creștere a riscului de deces din cauze naturale asociat cu ADHD. Dar persoanele cu ADHD aveau de două ori rata sinuciderii, de două ori rata decesului prin omucidere și cu 30% mai mare rata decesului prin accident neintenționat (Chen et al., 2019c).
[116.] Folosind registrele naționale din Danemarca, un studiu de cohortă cu 2.9 milioane de persoane a raportat o rată de patru ori mai mare de încercări de sinucidere și decese în rândul pacienților cu ADHD. Riscul era de peste zece ori în cazul celor cu ADHD plus o altă diagnoză psihiatrică (Fitzgerald et al., 2019).
[117.] O meta-analiză a constatat că persoanele cu ADHD încercau să se sinucidă de două ori mai des decât persoanele în dezvoltare tipică (șase studii, peste 65.000 de persoane), aveau de peste trei ori rata ideilor de suicid (23 de studii, peste 70.000 de persoane) și de peste șase ori rata suicidului completat (patru studii, peste 130.000 de persoane) (Septier et al., 2019).
[118.] Un studiu din Taiwan cu peste 20.000 de adolescenți și tineri adulți cu ADHD și peste 61.000 de persoane fără ADHD, potriviți ca vârstă și sex, a constatat că cei cu ADHD erau aproape de patru ori mai predispuși să încerce să se sinucidă și de peste șase ori mai predispuși să repete tentativele de suicid. Tratamentul cu Metilfenidat sau Atomoxetină nu a crescut riscul de tentative de suicid sau de tentative repetate de suicid. Tratamentul pe termen lung cu Metilfenidat a fost asociat cu un risc mai mic pentru tentative repetate de suicid printre bărbați (Huang et al., 2018b).
[119.] Într-un studiu de cohortă prospectiv cu peste 2.6 milioane de suedezi, adulții cu ADHD aveau o creștere mică a decesului prematur, în principal din cauza accidentelor și sinuciderii. Nu a existat o asociere semnificativă pentru copiii cu ADHD (Sun et al., 2019b).
Infracțiune și delincvență
[120.] Un studiu al populației daneze folosind registrele naționale a constatat că, comparativ cu alți tineri, cei diagnosticați cu ADHD erau de peste două ori mai predispuși să fie condamnați pentru infracțiuni penale și de trei ori mai predispuși să fie închiși. După ajustarea pentru alți factori de risc, cei cu ADHD erau cu 60% mai predispuși să fie condamnați pentru o crimă și cu 70% mai predispuși să fie închiși (Mohr-Jensen et al., 2019).
[121.] O meta-analiză cuprinzând 21 de studii și peste 19.500 de deținuți a constatat că prevalența ADHD în închisori, bazată pe diagnoze la interviu, era de 20,5%, fără diferențe observate între bărbați și femei sau adolescenți și adulți (Young et al., 2015). O altă meta-analiză a raportat prevalența ADHD printre adolescenții din detenție juvenilă la puțin peste 17%, atât pentru bărbați (24 de studii, peste 24.000 de persoane) cât și pentru femei (13 studii, peste 3900 de persoane), ceea ce este mult mai mare decât prevalența în populație (Beaudry et al., 2021).
[122.] Un studiu folosind un eșantion american reprezentativ la nivel național cu peste 5000 de adulți a constatat că cei cu ADHD erau de peste de două ori mai predispuși să fie autori de violență în relațiile de întâlnire și cu 65% mai predispuși să fie victime ale acestei violențe (McCauley et al., 2015).
[123.] Într-un studiu la nivel național cu peste 21.000 de adolescenți și tineri adulți islandezi, 14% au raportat că au fost interogați la un post de poliție. Dintre aceștia, 15% au raportat că au făcut o mărturisire falsă. Cei cu ADHD erau de două ori mai predispuși să facă o mărturisire falsă (Gudjonsson et al., 2016).
[124.] Un studiu folosind registrele naționale daneze a examinat crimele violente împotriva tinerilor cu vârste între 7-18 ani, printre un total de 678.000 de persoane. Copiii cu ADHD aveau de 2,7 ori mai multe șanse să fie victime ale crimelor violente decât colegii lor în dezvoltare tipică, după ajustarea pentru factori de risc de confuzie, cum ar fi violența părintească, boala mentală a părintelui, comportamentul suicidar sau abuzul de alcool al părintelui, șomajul pe termen lung al părintelui, separarea familială și copilul aflat în îngrijire publică în afara familiei. ADHD-ul a rămas asociat cu aproape dublul probabilității de a fi raportat ca victimă a crimelor sexuale (Christoffersen, 2019).
Subperformanță educațională
[125.] Un studiu cu un eșantion de aproape 30.000 de adulți din SUA a constatat că cei cu ADHD erau de două ori mai predispuși să nu fi absolvit liceul la timp, după ajustarea pentru alte tulburări psihiatrice (Breslau et al., 2011).
[126.] Un studiu de cohortă național cu peste 750.000 de copii școlari scoțieni folosind registrele naționale legate a identificat cei care au fost prescriși medicamente pentru ADHD. Chiar și în timp ce primeau medicație, acești copii erau de peste trei ori mai predispuși decât colegii lor în dezvoltare tipică să aibă realizări educaționale scăzute, de peste două ori mai predispuși să abandoneze școala înainte de vârsta de 16 ani, de peste opt ori mai predispuși să aibă un dosar de nevoi educaționale speciale, cu 50% mai predispuși să se rănească și cu 40% mai predispuși să fie șomeri. Aceste rezultate au fost ajustate pentru factori confuzionali socio-economici și alte condiții psihiatrice (Fleming et al., 2017).
[127.] O meta-analiză a zece studii și 830 de tineri a constatat că ADHD era puternic asociat cu performanțe mai slabe la măsurile generale, expresive, receptive și pragmatice ale limbajului (Korrel et al., 2017).
Tulburări de utilizare a substanțelor
[128.] O meta-analiză a douăsprezece studii care cuprinde peste 5400 de persoane a constatat că cei cu ADHD erau aproape de trei ori mai predispuși să fie dependenți de nicotină. Combinând unsprezece studii cu aproape 2400 de participanți, cei cu ADHD aveau cu 50% mai multe șanse să dezvolte o tulburare de utilizare a drogurilor sau a alcoolului decât cei fără ADHD (Lee et al., 2011).
[129.] O meta-analiză a constatat că ADHD a fost asociat cu o probabilitate de peste două ori mai mare de tulburări de utilizare a alcoolului (13 studii, peste 20.000 de participanți) și tulburări legate de nicotină (14 studii, peste 1800 de participanți) (Groenman et al., 2017).
[130.] Un studiu suedez cu peste jumătate de milion de persoane a constatat o asociere de peste trei ori între ADHD și tulburări ulterioare de utilizare a drogurilor după ajustarea pentru sex și educația părintească (Sundquist et al., 2015).
Altele
[131.] Studii din Danemarca (Ostergaard et al., 2017), Suedia (Skoglund et al., 2019) și Taiwan (Hua et al., 2020) cu fete au constatat că cele cu ADHD erau mai predispuse să aibă sarcini în adolescență decât cele fără ADHD. Consecvent cu aceste rezultate, studii mari din Suedia (Chang et al., 2014a), Finlanda (Chudal et al., 2015) și un consorțiu din opt țări europene (Pohlabeln et al., 2017) au constatat fiecare că ADHD era mai probabil întâlnit printre copiii mamelor adolescente decât printre copiii mamelor mai în vârstă.
[132.] Un studiu cu peste 36.000 de persoane din SUA a raportat că ADHD creștea riscurile pentru jocurile de noroc problematice, cheltuielile excesive, conducerea imprudentă și demisia de la un loc de muncă fără un plan pentru ce va urma (Bernardi et al., 2012).
[133.] Un studiu național utilizând Baza de Date a Cercetării Asigurărilor de Sănătate din Taiwan a comparat 675 de adulți cu ADHD cu 2025 fără ADHD, potriviți după vârstă și sex. După ajustarea pentru alte tulburări psihiatrice, nivelul de urbanizare al reședinței și venitul lunar, cei cu ADHD aveau de 3,4 ori mai multe riscuri de a dezvolta demență (Tzeng et al., 2019).
[134.] O meta-analiză a nouă studii care cuprinde aproape un milion și jumătate de persoane a constatat că ADHD este asociat cu un risc de trei ori mai mare de otrăvire la copii (Ruiz-Goikoetxea et al., 2018b). Într-un studiu din Taiwan comparând 3685 de copii cu ADHD cu 36.000 de controale, cei cu ADHD aveau un risc de peste patru ori mai mare de auto-otrăvire intenționată (Chou et al., 2014).
[135.] Un studiu longitudinal al aproximativ 15.000 de adolescenți americani a raportat că cei cu ADHD aveau o reducere de 12% în angajare și o reducere de 34% în câștiguri în comparație cu frații lor fără ADHD (Fletcher, 2014).
[136.] Utilizând registrele daneze, un studiu național de populație cu peste 675.000 de tineri cu vârste între 7 și 18 ani a constatat că tinerii cu ADHD erau de 3,7 ori mai predispuși să fie raportați ca victime ale crimelor sexuale decât controalele normale în dezvoltare. După ajustarea pentru covarianți, cum ar fi violența părintească, boala mentală a părintelui, comportamentul suicidar sau abuzul de alcool al părintelui, șomajul pe termen lung al părintelui, separarea familială și copilul aflat în îngrijire publică în afara familiei, tinerii cu ADHD rămâneau aproape de două ori mai predispuși să fie raportați ca victime ale crimelor sexuale (Christoffersen, 2020).
Care este povara economică a ADHD-ului?
Având în vedere numeroasele rezultate adverse asociate cu ADHD, cititorilor nu le va veni ca o surpriză faptul că aceste efecte au un cost economic substanțial pentru pacienții individuali, familiile lor și societatea.
[137.] O revizuire sistematică a șapte studii europene, cu sute de mii de participanți, a estimat costurile totale asociate cu ADHD în Olanda ca fiind între €9860 și €14,483 per pacient pe an, cu costuri naționale anuale de peste €1 miliard (Le et al., 2014).
[138.] O revizuire a costurilor ADHD la copii, tineri și adulți în Australia a estimat costurile totale anuale la peste 20 de miliarde de dolari australieni, sau $25,000 per persoană cu ADHD. Aceasta include costuri financiare de $12.8 miliarde, pierderi de bunăstare de $7.6 miliarde și pierderi de productivitate de $10.2 miliarde (Asociația Profesioniștilor Australieni pentru ADHD, 2019).
[139.] O revizuire sistematică a 19 studii din SUA, cu sute de mii de persoane, a constatat că ADHD a fost asociat cu costuri naționale anuale totale de la $143 la $266 miliarde, majoritatea asociate cu adulții ($105 la $194 miliarde). Costurile suportate de membrii familiei persoanelor cu ADHD au variat între $33 și $43 miliarde (Doshi et al., 2012).
[140.] Un studiu cu peste 7000 de lucrători în zece națiuni a constatat că aceia cu ADHD au avut, în medie, 22 de zile anuale de pierdere a performanței rolului în comparație cu cei fără ADHD (de Graaf et al., 2008).
[141.] Un studiu al bazei de date naționale a unei companii Fortune 100 din SUA, cu peste 100,000 de beneficiari, a comparat costurile asistenței medicale pentru tinerii cu ADHD cu grupuri de control potrivite fără ADHD. Costul mediu anual per membru de familie a fost de $2728 pentru membrii de familie fără ADHD ai pacienților cu ADHD, aproape dublu față de $1440 pentru membrii de familie ai grupurilor de control potrivite (Swensen et al., 2003).
[142.] Înregistrările asigurărilor de sănătate germane, care includ peste 25,000 de pacienți cu ADHD, indică faptul că pacienții cu ADHD costă aproximativ €1500 în plus anual față de cei fără ADHD. Principalii factori de cost au fost îngrijirea în spital, psihiatrii și psihoterapeuții. Tulburările de dispoziție, anxietatea, tulburările de utilizare a substanțelor și obezitatea au fost semnificativ mai frecvente la pacienții cu ADHD. Costurile suplimentare rezultate din aceste condiții au adăugat până la €2800 per pacient (Libutzki et al., 2019).
[143.] Folosind datele de solicitare a Serviciului Național de Asigurări de Sănătate pentru populația în vârstă de 19 ani sau mai tânără din Coreea de Sud (69,353 diagnosticați cu ADHD), povara economică anuală totală datorată ADHD a fost estimată la $47.55 milioane (Hong et al., 2020).
[144.] Folosind registrele naționale daneze, peste 5000 de adulți cu un diagnostic de ADHD în maturitate care nu au primit un diagnostic în copilărie au fost identificați. Excluzând cazurile cu date lipsă, alte diagnostice psihiatrice și cazurile fără un frate de același sex liber de orice diagnostic psihiatric, a fost formată o cohortă finală constând din 460 de perechi de frați. În medie, adulții cu ADHD aveau o povară economică anuală de puțin peste €20,000 comparativ cu frații lor care se dezvoltă normal (Daley et al., 2019).
[145.] Un studiu de cohortă națională pe peste 445,000 de persoane în registrele naționale suedeze a comparat costurile asistenței medicale pentru trei grupuri: cei cu ADHD din copilărie care a persistat în maturitate, cei a căror ADHD a remis în maturitate și cei care nu au avut niciodată ADHD. Cei care nu au avut niciodată ADHD au avut costuri anuale medii de îngrijire a sănătății de €304. Cei în remisie au avut dublul costului, iar cei cu ADHD persistent peste triplul costului (Du Rietz et al., 2020).
[146.] Un studiu de populație națională pe peste 83,000 de persoane cu ADHD și peste o treime de milion de grupuri de control fără ADHD potrivite după vârstă și sex a utilizat registrele naționale daneze pentru a calcula costul socio-economic net al ADHD. Comparativ cu grupurile de control, și sumând costurile directe de sănătate nete și pierderile nete din venituri și ocuparea forței de muncă mai scăzute, costul mediu anual per individ cu ADHD a venit la puțin peste €16,000. Inclusiv transferurile sociale suplimentare, totalul a crescut la puțin peste €23,000. Pentru partenerii persoanelor cu ADHD, costul mediu anual suplimentar per individ a fost aproape de €5500. Cu transferuri sociale suplimentare, totalul a crescut la €8000 (Jennum et al., 2020).
[147.] Folosind o bază de date care urmărește mai mult de șaizeci de programe de asigurări de sănătate naționale germane, un studiu a identificat 2380 de persoane diagnosticați pentru prima dată cu ADHD ca adulți în înregistrările a cinci milioane de membri. Costurile lor directe de asistență medicală în anul următor diagnosticului au avut o medie de €4000. Deși liniile directoare germane recomandă explicit medicația pentru ADHD, doar o treime au primit medicație, scăzând la o optime patru ani mai târziu. Două treimi au primit psihoterapie. Autorii au concluzionat că "recomandările liniilor directoare nu sunt încă implementate în mod cuprinzător în îngrijirea de rutină zilnică” (Libutzki et al., 2020).
Ce medicamente sunt sigure și eficace pentru tratamentul ADHD?
Așa cum au determinat agențiile de reglementare guvernamentale din întreaga lume, mai multe medicamente sunt sigure și eficace pentru tratamentul simptomelor ADHD, așa cum a fost determinat de studii clinice controlate randomizate care studiază de obicei pacienții timp de câteva săptămâni. Aceste medicamente, care sunt la fel de eficace sau mai eficace decât multe medicamente utilizate pentru tulburări non-psihice (Leucht et al., 2012), sunt clasificate fie ca stimulante (Metilfenidat și Amfetamină) sau non-stimulante (Atomoxetină, Guanfacină cu eliberare prelungită și Clonidină cu eliberare prelungită).
Efectele medicamentelor asupra simptomelor: rezultate din studii clinice controlate randomizate
[148.] Protocoalele pentru utilizarea medicamentelor pentru ADHD sunt bine descrise în ghidurile detaliate pregătite de asociațiile profesionale de îngrijire a sănătății (Alliance, 2011; Banaschewski et al., 2018; Bolea-Alamanac et al., 2014; Crunelle et al., 2018; Flisher și Hawkridge, 2013; Graham et al., 2011; Kooij et al., 2019; Centrul Național de Colaborare pentru Sănătatea Mintală, 2018; Institutul Național pentru Excelență în Îngrijirea Sănătății, 2018a,b; Pliszka, 2007; Schoeman și Liebenberg, 2017; Seixas et al., 2012; Taylor et al., 2004; Wolraich et al., 2011).
[149.] O meta-analiză a constatat că medicamentele stimulante sunt foarte eficienți în reducerea simptomelor de ADHD. Comparativ cu placebo, așa cum au evaluat clinicienii, Amfetaminele au fost asociate cu îmbunătățiri mari în toate grupele de vârstă (tineret 6 studii cu 2179 participanți, adulți 5 studii cu 1521 participanți), Metilfenidatul cu îmbunătățiri mari în rândul tinerilor (9 studii, 2677 participanți) și moderat în rândul adulților (11 studii, 2909 participanți). Guanfacina cu eliberare prelungită (7 studii, 1930 participanți) a condus la îmbunătățiri moderate la copii. Atomoxetina a condus la îmbunătățiri moderate în toate grupele de vârstă (tineret 21 de studii cu 3812 participanți, adulți 11 studii cu 3377 participanți). Luând în considerare efectele secundare, medicamentele cu cele mai bune raporturi beneficiu-risc au fost Metilfenidatul pentru copii și adolescenți, și Amfetaminele pentru adulți (Cortese et al., 2018a).
[150.] O meta-analiză a 18 studii cu peste 2000 de adulți cu ADHD a găsit trei derivați de Amfetamină (DextroAmfetamină, LisdexAmfetamină și săruri mixte de Amfetamină) asociate cu reduceri moderate ale simptomelor de ADHD (Castells et al., 2011). O altă meta-analiză, combinând patru studii cu 216 tineri, a găsit sărurile mixte de Amfetamină puțin mai eficace în reducerea simptomelor de ADHD decât Metilfenidatul (Faraone et al., 2002).
[151.] O meta-analiză a 19 studii paralele cu grupuri cu peste 1600 de participanți a găsit că Metilfenidatul a produs îmbunătățiri moderate până la mari în simptomele ADHD evaluate de profesori, comportamentul evaluat de profesori și calitatea vieții evaluate de părinți. Nu au existat dovezi ale unor evenimente adverse grave, și doar un risc ușor crescut de efecte secundare non-serioase (Storebø et al., 2015).
[152.] O meta-analiză a găsit că dexMetilfenidatul a redus puternic simptomele ADHD la tineri în comparație cu placebo (șapte studii, aproape 1500 participanți) și a avut de trei ori rata de răspuns clinic (patru studii, peste 600 participanți) (Maneeton et al., 2015). O altă meta-analiză, acoperind șase RCT-uri cu 253 participanți, a raportat că Metilfenidatul a redus puternic simptomele ADHD la adulți, cu doze mai mari rezultând în îmbunătățiri mai mari (Faraone et al., 2004).
[153.] O meta-analiză a șapte studii cu peste 1600 participanți a raportat că atomoxetina a redus moderat simptomele ADHD. (Cheng et al., 2007).
[154.] O meta-analiză a constatat că Metilfenidatul (13 studii, peste 2200 de adulți) și lisdexamfetamina (cinci studii, peste 2300 de adulți) au condus la reduceri de la mici la moderate ale simptomelor de disfuncție emoțională; pentru Atomoxetină (trei studii, 237 de adulți) reducerile au fost mici (Lenzi et al., 2018). O altă meta-analiză acoperind nouă studii cu peste 1300 de tineri a raportat că atomoxetina a fost asociată cu reduceri mici ale simptomelor emoționale (Schwartz și Correll, 2014).
[155.] O meta-analiză a raportat îmbunătățiri moderate până la puternice în simptomele ADHD cu Metilfenidat la pacienții cu ADHD care au funcționare intelectuală la limită sau dizabilitate intelectuală (8 studii, 423 de copii). (Sun et al., 2019a).
[156.] O meta-analiză a 23 de studii cu peste 2900 de copii cu ADHD a raportat că medicamentele stimulante au redus anxietatea cu 14% în comparație cu placebo (Coughlin et al., 2015).
[157.] O meta-analiză a nouă studii cu peste 1300 de participanți a găsit că medicamentele stimulante sunt foarte eficienți în reducerea agresiunii, comportamentului opoziționist și a problemelor de conduită la tinerii cu ADHD (cu și fără tulburare opozițională de sfidare) și tulburare de conduită, măsurată de profesori, și moderat eficace așa cum a fost măsurată de părinți (Pringsheim et al., 2015).
Efectele medicamentelor asupra deficiențelor asociate cu ADHD: rezultate din studii naturalistice
[158.] Un studiu de registru suedez pe peste 650,000 de studenți a găsit că tratamentul cu medicamente ADHD timp de trei luni a rezultat într-un câștig de peste nouă puncte în suma notelor (pe o scală de 0–320); tratamentul a fost asociat cu o creștere a probabilității de a termina școala secundară superioară cu două treimi (Jangmo et al., 2019).
[159.] Un studiu de registru național suedez pe peste 61,000 de tineri cu ADHD a găsit că scorurile lor la testele au fost mai înalte în perioadele în care luau medicamente față de perioadele nemedicate (Lu et al., 2017). Un studiu danez pe peste jumătate de milion de copii (peste 6400 cu ADHD) a constatat că întreruperea medicamentelor ADHD a fost asociată cu o scădere mică dar semnificativă a mediei notelor (Keilow et al., 2018). O meta-analiză a nouă RCT-uri cuprinzând 1463 de pacienți a găsit că întreruperea medicamentelor a dus la o înrăutățire a calității vieții pentru copii și adolescenți, dar nu pentru adulți. (Tsujii et al., 2020).
[160.] Un studiu de cohortă suedez pe peste 25,000 de pacienți cu ADHD a găsit o reducere cu o treime a criminalității printre bărbații care primeau medicamente ADHD, și o reducere cu 40% pentru femei (Lichtenstein et al., 2012). Un studiu de registru național danez pe peste 4200 de persoane cu ADHD din copilărie a constatat că ratele criminalității în maturitate au fost cu 30–40% mai scăzute în perioadele de luare a medicamentelor ADHD (Mohr-Jensen et al., 2019).
[161.] Un studiu de cohortă danez pe peste 700,000 de persoane, inclusiv 4557 cu ADHD, a constatat că, în rândul adolescenților cu ADHD, tratamentul cu medicamente stimulante a fost asociat cu o scădere a ratelor de răniri (30% pentru cei de zece ani și 40% pentru cei de doisprezece ani) (Dalsgaard et al., 2015a).
[162.] Folosind registrele naționale suedeze, un studiu a urmărit 9421 de tineri cu ADHD și 2986 de tineri cu ADHD și alte diagnostice psihiatrice din 2006 până în 2013. A comparat perioadele când luau medicamente ADHD cu perioadele când nu luau. În perioadele medicate, ambele grupuri au avut o reducere de peste 10% în rănirile neintenționate, și o reducere de peste 70% în traumatismele cerebrale (Ghirardi et al., 2020).
[163.] Un studiu taiwanez pe peste 124,000 de tineri cu ADHD a constatat că tratamentul cu Metilfenidat peste o doză cumulativă medie anuală definită de 84 a înjumătățit riscul de traumatisme cerebrale, după ajustarea pentru factorii de confuzie (Liao et al., 2018).
[164.] Un studiu național a comparat 7200 de tineri taiwanezi cu ADHD cu 36,000 de copii fără ADHD. După ajustarea după vârstă, sex, nivel de urbanizare și regiune geografică, băieții cu ADHD aveau aproape 40% mai multe șanse, iar fetele cu ADHD 60% mai multe șanse de a suferi fracturi osoase (Guo et al., 2016). Un alt studiu din Taiwan a identificat peste 6200 de tineri nou diagnosticați cu ADHD și a evaluat efectul tratamentului cu Metilfenidat. Riscul de fracturi osoase a fost cu 20% mai mic la cei care au avut peste jumătate de an de tratament cu Metilfenidat (Chen et al., 2017b).
[165.] O bază de date bazată pe populație, electronică, de înregistrări medicale din Hong Kong a identificat peste 17,000 de persoane cu vârste între 6 și 19 ani care au fost prescrise cu Metilfenidat. Dintre aceștia, aproape 5000 au avut cel puțin o admitere de urgență legată de traumă. Cercetătorii au constatat o reducere de 9% în astfel de admiteri în perioadele acoperite de o rețetă de Metilfenidat comparativ cu perioadele fără o rețetă activă (Man et al., 2015).
[166.] O meta-analiză a cinci studii cu peste 13,000 de participanți a constatat că medicamentele ADHD (în principal medicamentele stimulante) au fost asociate cu o reducere de peste 10% în rănirile neintenționate (Ruiz-Goikoetxea et al., 2018a).
[167.] Folosind registrele naționale suedeze, un studiu pe peste 17,000 de persoane cu ADHD a constatat că medicația pentru ADHD a fost asociată cu o reducere de peste 50% a riscului de accidente de transport grave în rândul bărbaților, dar nu și în rândul femeilor. Peste 40% dintre accidente de către pacienții bărbați ar fi fost evitate dacă ar fi primit tratament pe întreaga perioadă (Chang et al., 2014b). Un studiu național american pe 2.3 milioane de persoane cu ADHD a examinat vizitele de urgență pentru accidente de vehicule motorizate pe parcursul a zece ani. Bărbații cu ADHD au avut un risc cu 38% mai mic de accidente în lunile când primeau medicație ADHD comparativ cu lunile când nu primeau medicație, iar femeile aveau un risc cu 42% mai mic în lunile când primeau medicație ADHD. Aproximativ o cincime din accidente ar fi putut fi evitate dacă ar fi fost pe medicație pe tot parcursul perioadei studiului (Chang et al., 2017).
[168.] Un studiu longitudinal folosind Baza de Date pentru Cercetare a Asigurărilor de Sănătate din Taiwan a comparat aproape 18,000 de adolescenți și tineri adulți cu ADHD cu peste 70,000 de grupuri de control potrivite după vârstă și sex. Utilizarea pe termen scurt a medicamentelor ADHD a fost asociată cu o reducere de 30% a infecțiilor cu transmitere sexuală, iar utilizarea pe termen lung cu o reducere de 40%, deși aceste reduceri au fost doar în rândul bărbaților (Chen et al., 2018a).
[169.] Un studiu de cohortă longitudinală național folosind registrele suedeze naționale a constatat că, în rândul a peste 38,000 de persoane cu ADHD, medicația ADHD a fost asociată cu o reducere de peste 40% a riscului de depresie trei ani mai târziu. Riscul a scăzut odată cu durata utilizării medicației ADHD. Depresia a fost cu 20% mai puțin comună când pacienții au primit medicație ADHD comparativ cu perioadele când nu au primit (Chang et al., 2016).
[170.] Un studiu bazat pe populație suedeză pe 38,000 de persoane cu ADHD a constatat o scădere de 20% în evenimentele legate de sinucidere în rândul celor prescrise cu medicamente stimulante în perioadele când erau sub tratament comparativ cu perioadele când nu erau sub tratament. Niciun astfel de beneficiu nu a fost găsit pentru medicamentele non-stimulante (Chen et al., 2014).
[171.] Un studiu taiwanez a identificat 85,000 de tineri cu ADHD folosind datele de asigurare națională de sănătate pentru a examina dacă utilizarea Metilfenidatului a afectat încercările de sinucidere. După ajustarea pentru variabile relevante, s-a constatat un risc cu 60% mai mic de sinucidere la cei care au utilizat Metilfenidat timp de 3 luni până la jumătate de an și o reducere de 70% printre cei care au utilizat Metilfenidat pentru mai mult de jumătate de an (Liang et al., 2018b).
[172.] Un studiu folosind registrele naționale suedeze a investigat asocierea dintre medicația stimulantă prescrisă pentru ADHD în 2006 și abuzul de substanțe în 2009 printre toate cele 38,753 de persoane născute între 1960 și 1998 și diagnosticate cu ADHD. După controlul pentru variabile relevante, s-a constatat o reducere de peste 30% în indicatorii abuzului de substanțe în rândul celor cărora li s-a prescris medicamente stimulante. Cu cât durata medicației era mai lungă, cu atât rata abuzului de substanțe era mai scăzută (Chang et al., 2014c). O meta-analiză a 14 studii cu peste 2300 de participanți a constatat că persoanele cu ADHD erau aproximativ la jumătate mai puțin probabil să fumeze țigări când erau tratate regulat cu medicamente stimulante (Schoenfelder et al., 2014). O meta-analiză a constatat că medicamentele stimulante nu au crescut riscul pentru abuzul de alcool (11 studii, peste 1300 de participanți), nicotină (6 studii, 884 de participanți), cocaină (7 studii, 950 de participanți) sau abuzul sau dependența de canabis (9 studii, peste 1100 de participanți) (Humphreys et al., 2013).
[173.] Un studiu național pe peste 7500 de adolescenți taiwanezi cu ADHD și peste 30,000 de grupuri de control potrivite a constatat că utilizarea pe termen lung a medicației ADHD a fost asociată cu o scădere de 30% a sarcinilor adolescente (Hua et al., 2020).
[174.] O cohortă bazată pe populație, folosind Baza de Date a Cercetării Asigurărilor de Sănătate Naționale din Taiwan, a identificat peste 68,000 de copii și adolescenți cu un diagnostic de ADHD și care au fost prescriși cu Metilfenidat și i-a comparat cu un număr identic de grupuri de control potrivite după vârstă, gen și anul primului diagnostic de ADHD. După controlul pentru posibilii factori de confuzie, persoanele cu ADHD prescriși cu Metilfenidat au avut o rată cu o cincime mai mică de mortalitate din toate cauzele decât persoanele cu ADHD care nu au fost prescriși cu Metilfenidat. Utilizarea întârziată a Metilfenidatului, pe de altă parte, a fost asociată cu o mortalitate ușor mai mare (5%) . Utilizarea pe termen lung a Metilfenidatului a fost asociată cu o rată cu o șesime mai mică de mortalitate din toate cauzele. Autorii avertizează, totuși, că "informațiile lipsă din baza de date au împiedicat măsurarea altor posibili factori de confuzie, cum ar fi istoricul familial, stresorii psihosociali, efectul terapiei comportamentale sau severitatea comorbidităților”, și astfel confuzia nemăsurată nu poate fi exclusă (Chen et al., 2020a).
[175.] O cohortă bazată pe populație, folosind Baza de Date a Cercetării Asigurărilor de Sănătate Naționale din Taiwan, a identificat peste 90,000 de persoane cu vârsta sub 18 ani cu un diagnostic de ADHD, și a comparat riscul de arsuri între cei care nu erau pe Metilfenidat, cei care erau pe Metilfenidat pentru mai puțin de 90 de zile, și cei care erau pe Metilfenidat pentru mai mult de 90 de zile. Datele au sugerat că jumătate din incidența arsurilor ar fi putut fi prevenită prin administrarea de Metilfenidat. Comparativ cu pacienții care nu luau Metilfenidat, cei care îl luau pentru mai puțin de 90 de zile aveau un risc cu 30% mai mic de arsuri, și cei care îl luau pentru 90 de zile sau mai mult aveau o reducere de 57% a riscului, după ajustarea pentru factorii de confuzie (Chen et al., 2020b).
Efectele medicamentelor pentru ADHD asupra creierului
[176.] O meta-analiză a tratamentului cu Metilfenidat pentru ADHD a găsit îmbunătățiri moderate în inhibarea răspunsului (25 de studii, 787 de participanți) și atenția susținută (29 de studii, 956 de participanți), dar niciun efect semnificativ asupra memoriei de lucru (13 studii, 559 de participanți) (Tamminga et al., 2016).
[177.] O meta-analiză a 14 studii fMRI cu 212 participanți a raportat că tratamentul medicamentos pentru ADHD a făcut ca creierele tinerilor cu ADHD să funcționeze într-un mod mai asemănător cu creierele persoanelor fără ADHD în zonele cerebrale implicate în controlul cogniției, care este tipic perturbat în ADHD (Rubia et al., 2014). Tratamentul medicamentos pentru ADHD nu a avut efect asupra structurii creierului în studiile a 4180 de pacienți cu ADHD din setul de cohorte ENIGMA-ADHD din întreaga lume (Hoogman et al., 2017, 2019).
Efecte adverse ale medicamentelor pentru ADHD
[178.] O meta-analiză a constatat că medicamentele stimulante au redus moderat timpul total de somn (7 studii, 223 copii), au întârziat debutul somnului (7 studii, 171 copii) și au redus ușor până la moderat eficiența somnului (7 studii, 155 copii) (Kidwell et al., 2015). O meta-analiză a constatat că acei copii și adolescenți pe Metilfenidat erau cu 50% mai predispuși să raporteze dureri abdominale (46 de studii, peste 4600 de tineri) și de peste trei ori mai predispuși să experimenteze scăderi ale apetitului (52 de studii, peste 4800 de tineri) și greutății (7 studii, peste 850 tineri) (Holmskov et al., 2017). O revizuire tip umbrelă a meta-analizelor de rețea și meta-analizelor de RCT-uri și studii de cohortă a examinat 78 de evenimente adverse în 19 categorii de 80 de medicamente psihotrope la copii și adolescenți cu tulburări mintale, inclusiv date din nouă meta-analize de rețea, 39 de meta-analize, 90 de RCT-uri individuale și opt studii de cohortă cu un total de 337,686 de copii și adolescenți incluși (Solmi et al., 2020). Cinci medicamente pentru ADHD au fost asociate cu anorexie semnificativ mai rea (Atomoxetină, D-Amfetamină, LisdexAmfetamină, Metilfenidat, Modafinil), patru cu insomnie (D-Amfetamină, LisdexAmfetamină, Metilfenidat, Modafinil), trei cu pierderea în greutate (Atomoxetină, Metilfenidat, Modafinil), două fiecare cu dureri abdominale (Metilfenidat, Guanfacină), întrerupere datorită unui eveniment advers (LisdexAmfetamină, Guanfacină), hipertensiune (Atomoxetină, LisdexAmfetamină) și sedare (Clonidină, Guanfacină), și una cu prelungirea QT (Guanfacină).
[179.] O meta-analiză a douăsprezece studii cu peste 3300 de adulți a constatat că cei care iau Atomoxetină erau cu aproximativ 40% mai predispuși să întrerupă tratamentul din cauza evenimentelor adverse decât cei pe placebo (Cunill et al., 2013). O meta-analiză a constatat că Metilfenidatul era de peste două ori mai probabil să inducă insomnie decât atomoxetina (10 studii, peste 3000 de tineri), dar aproximativ la jumătate de probabil să cauzeze greață (8 studii, peste 2750 tineri) și vărsături (97 de studii, peste 2500 tineri), și aproximativ o șesime de probabil să cauzeze somnolență (9 studii, peste 2800 tineri) (Liu et al., 2017a). O meta-analiză a studiilor de tratament cu Metilfenidat a raportat o creștere de 55% în evenimentele adverse în comparație cu placebo, niciuna amenințătoare de viață (11 studii, peste 2100 tineri), dar o creștere de cinci ori în anorexie (3 studii, 613 tineri), și o creștere de peste patru ori în insomnie (4 studii, 749 tineri) (Ching et al., 2019).
[180.] Copiii tratați cu medicamente stimulante pot arăta întârzieri în câștigurile de înălțime așteptate, medie de doi centimetri pe parcursul unuia sau a doi ani. Acestea uneori se atenuează în timp și adesea se inversează când tratamentul este oprit (Faraone et al., 2008). Un studiu din SUA, folosind înregistrări medicale, comparând peste 32,000 de copii tratați cu medicamente stimulante pentru ADHD cu peste 11,000 de grupuri de control, a găsit scăderi continue în înălțimea așteptată pe o perioadă de patru ani. Un studiu din Germania, însă, a abordat în mod specific dacă medicamentele stimulante preziceau ca pacienții să fie foarte scunzi (adică, mai mici sau egali cu percentila a treia a populației). După compararea a 3806 băieți netratați cu Metilfenidat cu 118 băieți tratați, rezultatele nu au indicat că Metilfenidatul a crescut probabilitatea acestui rezultat advers (McCarthy et al., 2018).
[181.] Un studiu folosind registrele naționale daneze a urmărit peste 700,000 de persoane pentru o perioadă medie de aproape un deceniu. Privind la 8300 de persoane cu ADHD, utilizatorii de medicamente stimulante au avut de peste două ori rata evenimentelor cardiovasculare (în principal hipertensiune) decât non-utilizatorii. Aceste evenimente au fost rare (Dalsgaard et al., 2014).
[182.] O meta-analiză a cinci studii cu peste 43,000 de copii și adolescenți nu a găsit nicio diferență semnificativă în evenimentele cardiace adverse între Metilfenidat și Atomoxetină, și o meta-analiză a trei studii cu 775 de adulți nu a găsit nicio diferență semnificativă în evenimentele cardiace adverse între Metilfenidat și placebo (Liang et al., 2018a).
[183.] O meta-analiză care acoperea persoane de toate vârstele a raportat că Metilfenidatul nu a fost asociat cu un risc mai mare de deces din toate cauzele (3 studii, peste 1.4 milioane de persoane), atac de cord sau accident vascular cerebral (3 studii, peste jumătate de milion de persoane) (Liu et al., 2019a).
[184.] Un studiu de cohortă pe peste 1.8 milioane de sarcini în Statele Unite și peste 2.5 milioane de sarcini în registrele de sănătate din Danemarca, Finlanda, Suedia, Norvegia și Islanda a raportat că utilizarea Metilfenidatului (dar nu a Amfetaminelor) de către femeile gravide a fost asociată cu un risc mai mare de malformații cardiace de la 12.9 la mia de sugari la 16.5 la mia de sugari (Huybrechts et al., 2018). O meta-analiză a patru studii a trei milioane de femei a găsit, de asemenea, că expunerea intrauterină la Metilfenidat a fost asociată cu un risc mai mare de malformații cardiace (Koren et al., 2020).
[185.] O meta-analiză care examinează siguranța Atomoxetinei nu a găsit nicio creștere semnificativă în riscul de iritabilitate (3 studii, peste 1100 de copii) (Pozzi et al., 2018). Două altele, una combinând douăzeci de studii cu peste 3000 de participanți, și alta combinând 37 de studii cu peste 3800 de participanți, nu au găsit o creștere a riscului de întrerupere din orice cauză la tineri (Catala-Lopez et al., 2017; Schwartz și Correll, 2014). Totuși, o meta-analiză a douăsprezece studii cu peste 3300 de adulți a constatat o rată cu 40% mai mare de întrerupere din orice cauză, ducând la concluzia că „atomoxetina are un echilibru beneficiu-risc slab pentru tratamentul adulților cu ADHD” (Cunill et al., 2013).
[186.] Sistemul de Analiză și Raportare a Datelor Clinice din Hong Kong, o bază de date electronică pe bază de populație, a fost folosit pentru a examina peste 25,000 de persoane care primeau Metilfenidat pentru ADHD. În perioada de 90 de zile înainte de inițierea tratamentului, persoanele cu ADHD erau de peste șase ori mai predispuși să încerce să se sinucidă decât după tratament. După tratament continuu, riscul de încercare de sinucidere nu a mai fost crescut printre pacienții cu ADHD (Man et al., 2017).
[187.] Folosind aceeași bază de date din Hong Kong, riscul de psihoză nu a diferit între perioadele când pacienții erau pe tratament cu Metilfenidat și când nu erau (Man et al., 2016).
[188.] Un studiu de registru suedez pe peste 23,000 de adolescenți și tineri adulți tratați cu Metilfenidat pentru ADHD nu a găsit dovezi ale unei asocieri între psihoză și tratamentul cu Metilfenidat. La un an după inițierea tratamentului cu Metilfenidat, incidența evenimentelor psihotice a fost cu 36% mai mică în cei cu un istoric de psihoză și cu 18% mai mică în cei fără un istoric de psihoză comparativ cu perioada imediat înainte de începerea tratamentului (Hollis et al., 2019).
Abuzul și devierea de la utilizarea medicamentelor stimulante
[189.] O revizuire sistematică a 109 studii a concluzionat că utilizarea ne-medicală a stimulantelor prescrise este o problemă semnificativă de sănătate publică, în special în rândul studenților universitari. Majoritatea utilizărilor ne-medicale este asociată cu efecte medicale nule sau minore, dar rezultate medicale adverse, inclusiv decesul, apar la unele persoane, în special când sunt administrate prin rute non-orale. Îmbunătățirea performanței academice și ocupaționale a fost cel mai frecvent citată motivație pentru utilizarea ne-medicală a stimulantelor, dar există puține dovezi că performanța academică este îmbunătățită de utilizarea ne-medicală la persoanele fără ADHD (Faraone et al., 2020).
[190.] Utilizarea ne-medicală a stimulantelor prescrise la persoanele fără ADHD este asociată cu un nivel mai scăzut de realizare educațională. Un studiu prospectiv din SUA a urmărit un eșantion reprezentativ național de peste 8300 de elevi de liceu de la vârsta de 18 ani până la 35 de ani. Cei care au folosit stimulente prescrise în mod ne-medical au fost cu 17% mai puțin probabil să obțină o diplomă de licență decât cei care nu au avut nici o utilizare medicală sau ne-medicală (McCabe et al., 2017).
[191.] Un studiu retrospectiv a comparat 4.4 milioane de persoane cărora li s-au eliberat medicamente pentru ADHD cu 6.1 milioane de persoane cărora li s-au eliberat medicamente pentru astm. Obținerea de rețete de la mai mulți prescriptori sau umplerea rețetelor la mai multe farmacii a fost puternic corelată cu abuzul, utilizarea greșită și devierea. Aceste comportamente de „cumpărături” au fost de patru ori mai frecvente în grupul cu ADHD decât în grupul cu astm. Cei cărora li s-au eliberat medicamente stimulante au fost de peste opt ori mai predispuși să se angajeze în comportament de cumpărături decât cei cărora li s-au eliberat medicamente non-stimulante, dar doar unul din 250 de persoane cu rețete de medicamente stimulante s-a angajat în comportament de cumpărături (Cepeda et al., 2014).
[192.] Un studiu din SUA pe peste 440,000 de respondenți a constatat că utilizarea drogurilor ilegale sau alte utilizări ne-medicale ale medicamentelor prescrise au precedat utilizarea ne-medicală a medicamentelor ADHD în mai mult de trei din patru cazuri (Sweeney et al., 2013).
[193.] Un studiu a examinat datele de dispensare a farmaciei naționale suedeze pentru toți cei 56,922 de persoane care au umplut o rețetă de Metilfenidat între 2010 și 2011. 4304 dintre utilizatorii de Metilfenidat (7,6%) au supra-utilizat medicamentul, așa cum a fost măsurat prin rețetele eliberate. Supra-utilizarea a fost de 17 ori mai frecventă pentru vârstele 46–65 comparativ cu vârstele 6–12 ani. De asemenea, a fost de două ori mai frecventă printre cei cu abuz anterior de alcool și droguri (Bjerkeli et al., 2018).
[194.] Studii ample ale apelurilor la centrele de control al otrăvirilor din SUA legate de medicamentele pentru ADHD constată că expunerile intenționate, inclusiv sinuciderea suspectată și abuzul sau utilizarea greșită a medicamentelor este asociată cu admiterea în unitățile de îngrijire critică și, rar, decesul, în special când sunt inhalate sau injectate (Faraone et al., 2019a; King et al., 2018).
Ce tratamente non-medicamentoase sunt sigure și eficace pentru ADHD?
Multe tratamente non-medicale au fost propuse pentru ADHD. Majoritatea celor oferite pe Internet nu au fost testate sau s-a demonstrat că nu sunt eficace. În această secțiune, facem distincția între efectele unui tratament asupra simptomelor ADHD și alte beneficii pe care le poate oferi. Din cauza modului în care aceste terapii sunt implementate și înregistrate în dosarul medical, studiile naturalistice pe scară largă ale rezultatelor pe termen lung nu sunt posibile.
Terapiile comportamentale și cognitiv-comportamentale?
Tratamentele comportamentale pentru ADHD sunt diverse în natură și au un conținut și un focus diferit în funcție de vârsta pacientului. Pentru preșcolari și copii de vârstă școlară, părinților li se oferă instruire pentru a îmbunătăți metoda lor de disciplinare și interacțiune cu copiii lor. În cazul adolescenților și adulților, terapia ajută pacienții să-și îmbunătățească abilitățile organizaționale. Pentru unii pacienți, profesorii contribuie la un program destinat îmbunătățirii comportamentului copilului. Unele dintre aceste terapii se concentrează pe îmbunătățirea comportamentelor sociale și dezvoltarea abilităților practice. În această secțiune, ne concentrăm însă doar pe capacitatea unor astfel de tratamente de a îmbunătăți simptomele ADHD. Cititorii ar trebui să țină minte că eșecul unui tratament de a îmbunătăți semnificativ simptomele ADHD nu înseamnă că nu este util pentru alte scopuri.
[195.] O meta-analiză a constatat că antrenamentul părinților pentru copiii preșcolari cu ADHD a fost asociat cu o reducere moderată a simptomelor ADHD raportate de părinți (15 studii, puține cu grupuri de control active, peste o mie de participanți) și probleme de conduită (14 studii, puține cu grupuri de control active, peste o mie de participanți), dar niciun rezultat semnificativ pentru simptomele ADHD evaluate independent (6 studii, 403 participanți) și problemele de conduită (6 studii, 311 participanți). Evaluările independente au raportat o reducere mică a parentingului negativ (10 studii, 771 participanți) (Rimestad et al., 2019).
[196.] O meta-analiză a 19 studii de terapie cognitiv-comportamentală (CBT) pentru adulții cu ADHD a inclus 896 participanți. A găsit asocieri cu îmbunătățiri moderate ale simptomelor ADHD auto-raportate și funcționării auto-raportate. Dar când a fost limitată la cele două studii cu grupuri de control active și evaluatori orbi (N = 244 participanți), a găsit doar îmbunătățiri mici (Knouse et al., 2017). Într-o altă meta-analiză a patru studii cu 160 de pacienți cu ADHD la adulți, CBT a condus la îmbunătățiri mari până la moderate comparativ cu grupurile de control pe lista de așteptare. În trei studii de 191 de pacienți, CBT a condus la îmbunătățiri mici până la moderate comparativ cu grupurile de control active (Young et al., 2020).
[197.] O meta-analiză a 32 de studii cu peste două mii de participanți a constatat că antrenamentul cognitiv a dus la îmbunătățiri mici până la moderate în funcționarea executivă la preșcolarii cu ADHD (Scionti et al., 2019).
[198.] O meta-analiză a explorat eficacitatea terapiei bazate pe meditație. A găsit reduceri moderate ale simptomelor ADHD atât la copii și adolescenți (6 RCT-uri, 240 participanți) cât și la adulți (6 RCT-uri, 339 participanți), dar jumătate din studii nu au utilizat grupuri de control active. Eliminarea studiilor cu grupuri de control pe lista de așteptare a făcut rezultatele nesemnificative. Autorii au concluzionat „există dovezi insuficiente metodologic solide pentru a susține recomandarea terapiilor bazate pe meditație ca o intervenție destinată să vizeze simptomele de bază ale ADHD sau disfuncțiile neuropsihologice conexe la copii/adolescenți sau adulți cu ADHD” (Zhang et al., 2018).
[199.] O meta-analiză a constatat că antrenamentul abilităților sociale pentru tinerii cu ADHD nu a îmbunătățit abilitățile sociale evaluate de profesori (11 studii, peste 1200 de tineri), comportamentul general (8 studii, peste 1000 de tineri) sau performanța școlară și notele (5 studii, peste 600 de tineri) (Storebo et al., 2019).
[200.] O meta-analiză a zece studii cu 893 tineri a raportat că intervențiile pentru abilități organizaționale au condus la reduceri moderate ale simptomelor de deficit de atenție raportate de părinți (Bikic et al., 2017).
Antrenamentul cognitiv bazat pe computer și neurofeedback?
[201.] O meta-analiză a cinci studii controlate randomizate (RCT-uri) care explorează eficacitatea neurofeedback-ului a constatat o reducere mică a deficit de atenției, dar nicio reducere semnificativă a hiperactivității-impulsivității sau a simptomelor globale de ADHD cu evaluări de către evaluatori probabil orbi (cercetătorii care măsoară rezultatele nu știau dacă pacienții primeau tratamentul activ sau controlul) (Micoulaud-Franchi et al., 2014).
[202.] Grupul European de Ghiduri pentru ADHD a publicat meta-analize ale antrenamentului cognitiv și neurofeedback pentru tineret. Studiile de antrenament cognitiv probabil orbi cu grupuri de control active (6 studii, 287 de tineri) nu au raportat nicio reducere semnificativă a simptomelor ADHD. Dar au găsit îmbunătățiri moderate în memoria de lucru verbală (5 studii, 263 tineri). Nu au fost efecte semnificative asupra rezultatelor academice în matematică și citire (95 de studii, 290 tineri) (Cortese et al., 2015). Studiile de neurofeedback orbi cu grupuri de control active/sham (6 studii, 251 participanți) nu au găsit nicio reducere semnificativă a simptomelor ADHD (Cortese et al., 2016a).
[203.] O meta-analiză a constatat că antrenamentul memoriei de lucru a dus la îmbunătățiri pe termen scurt atât în memoria de lucru verbală (21 de studii, peste 1300 participanți) cât și în memoria de lucru vizuo-spatială (18 studii, peste 1000 participanți), cu „nicio dovadă convingătoare că chiar și astfel de efecte de transfer apropiat sunt durabile.” Mai mult, majoritatea studiilor nu aveau grupuri de control active (Melby-Lervag și Hulme, 2013).
Suplimente, dietă și exercițiu fizic
[204.] Suplimentarea cu acizi grași omega-3 a fost asociată cu îmbunătățiri mici până la medii în simptomele ADHD în trei meta-analize (zece studii cu 699 participanți, 16 studii cu 1408 participanți, 7 studii cu 534 participanți) (Bloch și Qawasmi, 2011; Chang et al., 2018; Hawkey și Nigg, 2014). O altă meta-analiză, cu 18 studii și 1640 de participanți, a găsit îmbunătățiri INFIME (Puri și Martins, 2014).
[205.] O meta-analiză NU a găsit dovezi ale vreunui efect al suplimentelor cu acizi grași omega-3 asupra simptomelor de labilitate emoțională evaluate de părinți (5 studii, 650 copii) sau de profesori (3 studii, 598 copii), sau asupra simptomelor opoziționale evaluate de părinți (8 studii, 875 copii) sau de profesori (6 studii, 805 copii) la copiii cu ADHD (Cooper et al., 2016).
[206.] O meta-analiză a cinci studii dublu-orb, cross-over, cu 164 participanți a constatat că restricționarea coloranților alimentari sintetici din dieta copiilor a fost asociată cu o reducere mică a simptomelor ADHD (Nigg et al., 2012).
[207.] O meta-analiză a zece studii (300 de copii) a constatat că exercițiul fizic a fost asociat cu o reducere moderată a simptomelor ADHD, dar nu a avut niciun efect semnificativ după ajustarea pentru biasul de publicare (Vysniauske et al., 2020). O altă meta-analiză nu a găsit niciun efect semnificativ al exercițiului fizic asupra simptomelor de hiperactivitate/impulsivitate (4 studii, 227 participanți) sau de deficit de atenție (6 studii, 277 participanți), dar a constatat reduceri semnificative ale anxietății și depresiei (5 studii, 164 participanți) (Zang, 2019).
[208.] Un studiu național pe bază de populație folosind Registrul de Gemeni Suedezi a identificat aproape 18,000 de gemeni care au completat un sondaj online examinând relația dintre subtipurile de deficit de atenție și hiperactivitate/impulsivitate și obiceiurile alimentare. Ambele subtipuri de ADHD:
- au prezentat asociații foarte similare
- au fost semnificativ asociate cu dietele nesănătoase
- au avut tendința de a consuma alimente cu un conținut ridicat de zahăr adăugat și de a neglija fructele și legumele, consumând mai multă carne și grăsimi.
După ajustarea pentru gradul de înrudire al gemenilor (indiferent dacă sunt monozigotici sau dizigotici) și controlul pentru celălalt subtip de ADHD, asociațiile au rămas statistic semnificative pentru deficit de atenție, dar au scăzut la niveluri neglijabile sau au devenit statistic nesemnificative pentru hiperactivitate/impulsivitate.
Chiar și pentru persoanele cu simptome de deficit de atenție, corelațiile ajustate au fost mici (niciodată depășind r = 0,10), cele mai puternice asociații fiind pentru obiceiuri alimentare nesănătoase în general și consumul de alimente cu un conținut ridicat de zahăr adăugat.
Printre peste 700 de perechi de gemeni monozigotici („identici”), s-au găsit asociații mici, dar robuste între simptomele de deficit de atenție și obiceiurile alimentare nesănătoase, și în special cu consumul de alimente cu un conținut ridicat de zahăr adăugat. Pentru simptomele de hiperactivitate/impulsivitate, asociația cu obiceiurile alimentare nesănătoase a fost mai slabă, iar asociația cu consumul de alimente cu un conținut ridicat de zahăr adăugat a devenit statistic nesemnificativă (Li et al., 2020).
Discuție
Această lucrare a adunat afirmații bazate pe dovezi despre ADHD care conturează o imagine a tulburării pe care o rezumăm astfel:
ADHD este o tulburare cronică în care simptomele inadecvate dezvoltării de deficit de atenție și/sau hiperactivitate/impulsivitate conduc la deficiențe în multe aspecte ale vieții. Tulburarea, care începe în copilărie sau adolescență timpurie și este mai comună la băieți decât la fete, afectează 5,9% dintre tineri și 2,8% dintre adulți la nivel mondial. Există multiple factori de risc genetici și de mediu care se acumulează în diverse combinații pentru a cauza ADHD. Acești factori de risc conduc la schimbări subtile în multiple rețele cerebrale și în procesele cognitive, motivaționale și emoționale pe care le controlează.
Persoanele diagnosticate cu ADHD au un risc crescut pentru eșec școlar, comportament antisocial, alte probleme psihiatrice, tulburări somatice, abuz de droguri și alcool, răniri accidentale și moarte prematură, inclusiv sinucidere încercată și completată. Ca urmare, ADHD costă societatea sute de miliarde de dolari în fiecare an. Mai multe medicamente sunt sigure și eficace pentru tratarea ADHD și pentru prevenirea multor rezultate adverse.
Tratamentele non-medicamentoase sunt disponibile, dar, comparativ cu medicamentele, sunt mai puțin eficace pentru reducerea deficit de atenției, hiperactivității și impulsivității.
În ciuda acestui corp larg de dovezi, avem mult mai multe de învățat despre tulburare și diversele sale manifestări. Studiile epidemiologice ne-au învățat că ADHD apare în întreaga lume, dar știm puțin despre cum cultura afectează expresia simptomelor ADHD sau răspunsul la tratament.
Deoarece majoritatea cercetărilor despre ADHD se bazează pe eșantioane de caucazieni și asiatici de est, trebuie să fim precauți în generalizarea afirmațiilor noastre la alte grupuri. În plus, mult mai multe cercetări se referă la bărbați decât la femei.
De asemenea, trebuie să aflăm mai multe despre ADHD la adulții în vârstă. Cercetările viitoare despre ADHD ar trebui să examineze eșantioane mai diverse dintr-o gamă mai largă de contexte culturale.
Am învățat mult despre cauzele ADHD, dar abia începem să înțelegem cum genele și mediul se combină pentru a cauza tulburarea și a afecta creierul pentru a produce simptome și deficiențe. Unele dintre aceste cauze pot fi comune cu comorbiditățile somatice ale ADHD. Exemple includ stresul oxidativ, inflamația și rezistența la insulină.
Citește și:
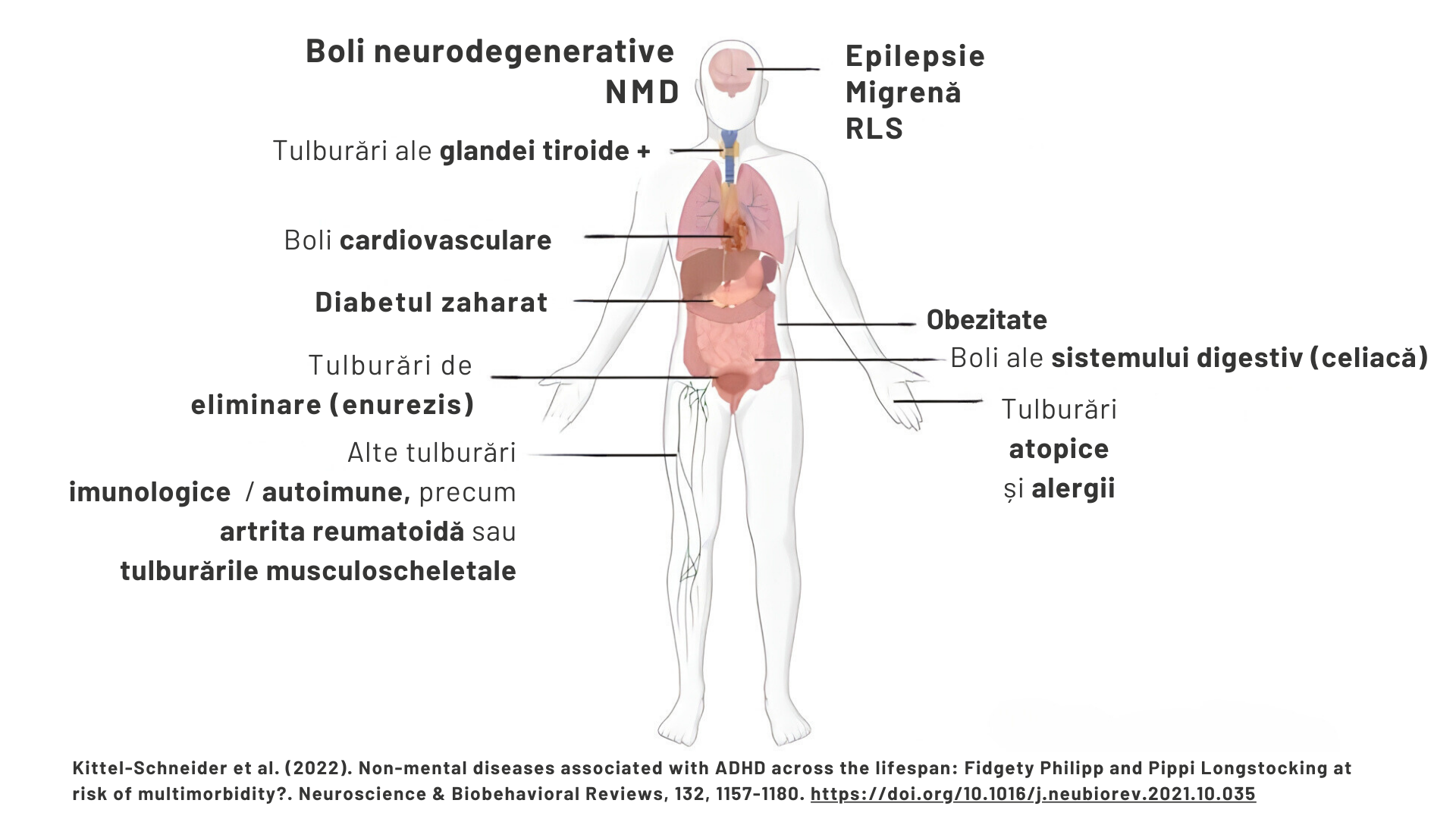
Lucrările viitoare ar trebui să se concentreze pe mecanismele cauzale biologice și psihologice pentru a găsi puncte de intervenție care vor îmbunătăți eficacitatea tratamentelor medicale și non-medicale și, în cele din urmă, vor preveni debutul tulburării. Deși medicamentele care tratează ADHD sunt foarte eficace, avem nevoie de metode mai bune pentru a preveni abuzul și devierea acestor medicamente, în special printre adolescenți și tinerii adulți (Faraone et al., 2020).
Multe decenii de cercetare au condus la o metodă de diagnosticare a ADHD care este foarte validă ca predictor al răspunsului la tratament, istoricul familial al ADHD, multe caracteristici clinice, măsurile structurii și funcției creierului și rezultatele adverse.
Cu toate acestea, există mai multe direcții noi pentru diagnosticare. Una este de a înțelege mai bine natura și cauzele simptomelor emoționale în ADHD și dacă acestea ar trebui incorporate în criteriile de diagnostic (Faraone et al., 2019b). O altă direcție este de a determina dacă și cum cazurile ușoare sau sub-pragul de ADHD ar trebui diagnosticate și tratate (Kirova et al., 2019). Trebuie investigați mai departe diferitele traiectorii ale ADHD de-a lungul ciclului de viață.
Mulți cercetători încearcă să dezvolte teste computerizate sau biologice folosind informații despre comportamentul, creierul și/sau structura genetică a pacientului. Speranța este că astfel de teste vor diagnostica într-o zi tulburarea, vor prezice o abordare personalizată a tratamentului sau vor asista clinicienii în aceste domenii.
Alții lucrează la metode care folosesc vasta cantitate de date disponibile din înregistrările medicale pentru a prezice care pacienți cu ADHD sunt la cel mai mare risc de rezultate adverse mai târziu în viață. Astfel de lucrări pot permite într-o zi sistemelor de sănătate să aloce resurse pacienților cu cel mai înalt risc.
Deși avem tratamente bune pentru ADHD, chiar și cele mai bune tratamente sunt doar parțial eficace. Viitorul tratamentului pentru ADHD va include noi medicamente aflate în prezent în dezvoltare și o bază de dovezi mai solidă pentru tratamente non-medicamentoase inovative pentru tratarea simptomelor ADHD sau a deficiențelor asociate, cum ar fi stimularea nervului trigemen (McGough et al., 2019) și tratamentele bazate pe jocuri (Craven și Groom, 2015; Dovis et al., 2015).
Sunt necesare mai multe date pentru a îmbunătăți tratamentele non-medicamentoase existente și pentru a testa eficacitatea terapiilor tradiționale, cum ar fi acupunctura, yoga și terapiile ayurvedice.
De asemenea, se știe puțin despre modul în care tulburările somatice care coexistă cu ADHD interacționează cu tratamentele pentru ADHD și cum simptomele tulburării afectează rezultatele somatice. Trebuie să învățăm mai multe despre cum durata tratamentului afectează rezultatele pe perioade mai lungi de timp.
Știm de asemenea puțin despre stigma și ADHD. Atitudinile stigmatizante față de ADHD sunt comune și pot juca un rol în rezultatele importante social și clinic. Aceste atitudini negative afectează pacienții la toate etapele vieții lor.
Astfel de atitudini au fost documentate printre persoane de toate vârstele și în toate grupurile, inclusiv familia, colegii, profesorii, clinicienii și chiar persoanele cu ADHD însele (Lebowitz, 2016).
Dacă sunteți o persoană în căutare de îndrumare pentru dvs. și/sau pentru o altă persoană aflată în grija dvs., este esențial să consultați direct un medic sau un specialist în sănătate mintală calificat pentru a primi sfaturi personalizate și adaptate specificităților situației personale. Această abordare asigură că veți beneficia de o îndrumare profesională înțeleaptă și cu adevărat relevantă pentru nevoile dvs. unice. Puteți găsi o listă de recomandări din comunitate pe site-ul DoctorADHD.com
Dacă sunteți un profesionist, accentuăm importanța angajamentului dvs. într-un proces continuu de formare profesională și educație, precum și necesitatea obținerii de supervizare clinică adecvată.
Bibliografie (click pentru a expanda)
Adeyemo, B. O., Biederman, J., Zafonte, R., Kagan, E., Spencer, T. J., Uchida, M., ... & Faraone, S. V. (2014). Mild traumatic brain injury and ADHD: A systematic review of the literature and meta-analysis. Journal of Attention Disorders, 18, 576-584. https://doi.org/10.1177/1087054714543371
Akmatov, M. K., Ermakova, T., & Batzing, J. (2019). Psychiatric and nonpsychiatric comorbidities among children with ADHD: An exploratory analysis of nationwide claims data in Germany. Journal of Attention Disorders. https://doi.org/10.1177/1087054719865779
American Psychiatric Association. (2013). Diagnostic and Statistical Manual of Mental Disorders (5th ed.). Arlington, VA: American Psychiatric Publishing. https://doi.org/10.1176/appi.books.9780890425596
Andersen, C. H., Thomsen, P. H., Nohr, E. A., & Lemcke, S. (2018). Maternal body mass index before pregnancy as a risk factor for ADHD and autism in children. European Child & Adolescent Psychiatry, 27, 139-148. https://doi.org/10.1007/s00787-017-1027-6
Anttila, V., Bulik-Sullivan, B., Finucane, H. K., Walters, R. K., Bras, J., Duncan, L., ... & Neale, B. M. (2018). Analysis of shared heritability in common disorders of the brain. Science, 360. https://doi.org/10.1126/science.aap8757
Arns, M., Conners, C. K., & Kraemer, H. C. (2013). A decade of EEG theta/beta ratio research in ADHD: A meta-analysis. Journal of Attention Disorders, 17, 374-383. https://doi.org/10.1177/1087054712460087
Arruda, M. A., Arruda, R., Guidetti, V., & Bigal, M. E. (2020). ADHD is comorbid to migraine in childhood: A population-based study. Journal of Attention Disorders, 24, 990-1001. https://doi.org/10.1177/1087054717710767
Australian ADHD Professionals Association. (2019). The Social and Economic Costs of ADHD in Australia. Deloitte Access Economics.
Banaschewski, T., Bea, M., Döpfner, M., Gelb, M., Grosse, K. P., Hohmann, S., ... & Wilken, B. (2018). Leitlinien-Detailansicht ADHS bei Kindern, Jugendlichen und Erwachsenen. AWMD Online.
Barkley, R. A. (2002). International consensus statement on ADHD. Clinical Child and Family Psychology Review, 5(1), 89-111.
Beaudry, G., Yu, R., Langstrom, N., & Fazel, S. (2021). Mental disorders among adolescents in juvenile detention and correctional facilities: An updated systematic review and meta-regression analysis. Journal of the American Academy of Child & Adolescent Psychiatry, 60(1), 46-60. https://doi.org/10.1016/j.jaac.2020.01.015
Beheshti, A., Chavanon, M. L., & Christiansen, H. (2020). Emotion dysregulation in adults with attention deficit hyperactivity disorder: A meta-analysis. BMC Psychiatry, 20, 120. https://doi.org/10.1186/s12888-020-2442-7
Benedict, F. T., Vivier, P. M., & Gjelsvik, A. (2015). Mental health and bullying in the United States among children aged 6 to 17 years. Journal of Interpersonal Violence, 30, 782-795. https://doi.org/10.1177/0886260514536279
Bernardi, S., Faraone, S. V., Cortese, S., Kerridge, B. T., Pallanti, S., Wang, S., & Blanco, C. (2012). The lifetime impact of attention deficit hyperactivity disorder: Results from the National Epidemiologic Survey on Alcohol and Related Conditions (NESARC). Psychological Medicine, 42, 875-887. https://doi.org/10.1017/S003329171100153X
Bertelsen, E. N., Larsen, J. T., Petersen, L., Christensen, J., & Dalsgaard, S. (2016). Childhood epilepsy, febrile seizures, and subsequent risk of ADHD. Pediatrics, 138, Article e20154654. https://doi.org/10.1542/peds.2015-4654
Bikic, A., Reichow, B., McCauley, S. A., Ibrahim, K., & Sukhodolsky, D. G. (2017). Meta-analysis of organisational skills interventions for children and adolescents with attention-deficit/hyperactivity disorder. Clinical Psychology Review, 52, 108-123. https://doi.org/10.1016/j.cpr.2016.12.004
Bjerkeli, P. J., Vicente, R. P., Mulinari, S., Johnell, K., & Merlo, J. (2018). Overuse of methylphenidate: An analysis of Swedish pharmacy dispensing data. Clinical Epidemiology, 10, 1657-1665. https://doi.org/10.2147/CLEP.S178638
Bjorkenstam, E., Bjorkenstam, C., Jablonska, B., & Kosidou, K. (2018). Cumulative exposure to childhood adversity, and treated attention deficit/hyperactivity disorder: A cohort study of 543 650 adolescents and young adults in Sweden. Psychological Medicine, 48, 498-507. https://doi.org/10.1017/S0033291717001933
Bloch, M. H., & Qawasmi, A. (2011). Omega-3 fatty acid supplementation for the treatment of children with attention-deficit/hyperactivity disorder symptomatology: Systematic review and meta-analysis. Journal of the American Academy of Child & Adolescent Psychiatry, 50, 991-1000. https://doi.org/10.1016/j.jaac.2011.06.008
Boedhoe, P. S. W., van Rooij, D., Hoogman, M., Twisk, J. W. R., Schmaal, L., Abe, Y., ... & van den Heuvel, O. A. (2020). Subcortical brain volume, regional cortical thickness, and cortical surface area across disorders: Findings from the ENIGMA ADHD, ASD, and OCD working groups. American Journal of Psychiatry, 177, 834-843. https://doi.org/10.1176/appi.ajp.2020.19030331
Bolea-Alamanac, B., Nutt, D. J., Adamou, M., Asherson, P., Bazire, S., Coghill, D., ... & Young, S. J. (2014). Evidence-based guidelines for the pharmacological management of attention deficit hyperactivity disorder: Update on recommendations from the British Association for Psychopharmacology. Journal of Psychopharmacology, 28, 179-203. https://doi.org/10.1177/0269881113519509
Bonvicini, C., Faraone, S. V., & Scassellati, C. (2016). Attention-deficit hyperactivity disorder in adults: A systematic review and meta-analysis of genetic, pharmacogenetic and biochemical studies. Molecular Psychiatry, 21, 1643. https://doi.org/10.1038/mp.2016.128
Bonvicini, C., Cortese, S., Maj, C., Baune, B. T., Faraone, S. V., & Scassellati, C. (2020). DRD4 48 bp multiallelic variants as age-population-specific biomarkers in attention-deficit/hyperactivity disorder. Translational Psychiatry, 10, 70. https://doi.org/10.1038/s41398-020-0755-4
Bouchard, M. F., Bellinger, D. C., Wright, R. O., & Weisskopf, M. G. (2010). Attention-deficit/hyperactivity disorder and urinary metabolites of organophosphate pesticides. Pediatrics, 125, e1270-e1277. https://doi.org/10.1542/peds.2009-3058
Bradley, C. (1937). The behaviour of children receiving benzedrine. American Journal of Psychiatry, 94, 577-585. https://doi.org/10.1176/ajp.94.3.577
Braun, J. M., Kahn, R. S., Froehlich, T., Auinger,P., & Lanphear, B. P. (2006). Exposures to environmental toxicants and attention deficit hyperactivity disorder in U.S. children. Environmental Health Perspectives, 114, 1904-1909. https://doi.org/10.1289/ehp.9478
Breslau, J., Miller, E., Joanie Chung, W. J., & Schweitzer, J. B. (2011). Childhood and adolescent onset psychiatric disorders, substance use, and failure to graduate high school on time. Journal of Psychiatric Research, 45, 295-301. https://doi.org/10.1016/j.jpsychires.2010.06.014
Bridgett, D. J., & Walker, M. E. (2006). Intellectual functioning in adults with ADHD: A meta-analytic examination of full-scale IQ differences between adults with and without ADHD. Psychological Assessment, 18, 1-14. https://doi.org/10.1037/1040-3590.18.1.1
Brikell, I., Ghirardi, L., D'Onofrio, B. M., Dunn, D. W., Almqvist, C., Dalsgaard, S., ... & Larsson, H. (2018). Familial liability to epilepsy and attention-deficit/hyperactivity disorder: A nationwide cohort study. Biological Psychiatry, 83, 173-180. https://doi.org/10.1016/j.biopsych.2017.08.006
Brikell, I., Larsson, H., Lu, Y., Pettersson, E., Chen, Q., Kuja-Halkola, R., ... & Martin, J. (2020). The contribution of common genetic risk variants for ADHD to a general factor of childhood psychopathology. Molecular Psychiatry, 25, 1809-1821. https://doi.org/10.1038/s41380-018-0109-2
Bruxel, E. M., Moreira-Maia, C. R., Akutagava-Martins, G. C., Quinn, T. P., Klein, M., Franke, B., ... & Scassellati, C. (2020). Meta-analysis and systematic review of ADGRL3 (LPHN3) polymorphisms in ADHD susceptibility. Molecular Psychiatry. https://doi.org/10.1038/s41380-020-0673-0
Butwicka, A., Lichtenstein, P., Landen, M., Nordenvall, A. S., Nordenstrom, A., Nordenskjold, A., & Frisen, L. (2015). Hypospadias and increased risk for neurodevelopmental disorders. Journal of Child Psychology and Psychiatry, 56, 155-161. https://doi.org/10.1111/jcpp.12290
Castells, X., Ramos-Quiroga, J. A., Bosch, R., Nogueira, M., & Casas, M. (2011). Amphetamines for attention deficit hyperactivity disorder (ADHD) in adults. Cochrane Database of Systematic Reviews, 6, CD007813. https://doi.org/10.1002/14651858.CD007813.pub2
Catala-Lopez, F., Hutton, B., Nunez-Beltran, A., Page, M. J., Ridao, M., Macias Saint-Gerons, D., ... & Tabares-Seisdedos, R. (2017). The pharmacological and non-pharmacological treatment of attention deficit hyperactivity disorder in children and adolescents: A systematic review with network meta-analyses of randomised trials. PLoS One, 12, Article e0180355. https://doi.org/10.1371/journal.pone.0180355
Caye, A., Petresco, S., Barros, A. J. D., Bressan, R. A., Gadelha, A., Goncalves, H., ... & Rohde, L. A. (2020). Relative age and attention-deficit/hyperactivity disorder: Data from three epidemiological cohorts and a meta-analysis. Journal of the American Academy of Child & Adolescent Psychiatry, 59, 990-997. https://doi.org/10.1016/j.jaac.2019.07.939
Cederlof, M., Gotby, A. O., Larsson, H., Serlachius, E., Boman, M., Langstrom, N., ... & Lichtenstein, P. (2014). Klinefelter syndrome and risk of psychosis, autism, and ADHD. Journal of Psychiatric Research, 48, 128-130. https://doi.org/10.1016/j.jpsychires.2013.10.001
Cénat, J. M., Blais-Rochette, C., Morse, C., Vandette, M. P., Noorishad, P. G., Kogan, C., ... & Labelle, P. R. (2021). Prevalence and risk factors associated with attention-deficit/hyperactivity disorder among US black individuals: A systematic review and meta-analysis. JAMA Psychiatry, 78(1), 21-28. https://doi.org/10.1001/jamapsychiatry.2020.2788
Cepeda, M. S., Fife, D., Berwaerts, J., Yuan, Y., & Mastrogiovanni, G. (2014). Shopping behaviour for ADHD drugs: Results of a cohort study in a pharmacy database. Drugs - Real World Outcomes, 14, 205-211. https://doi.org/10.1007/s40268-014-0058-4
Chang, Z., Lichtenstein, P., D'Onofrio, B. M., Almqvist, C., Kuja-Halkola, R., Sjolander, A., & Larsson, H. (2014a). Maternal age at childbirth and risk for ADHD in offspring: A population-based cohort study. International Journal of Epidemiology, 43, 1815-1824. https://doi.org/10.1093/ije/dyu204
Chang, Z., Lichtenstein, P., D'Onofrio, B. M., Sjolander, A., & Larsson, H. (2014b). Serious transport accidents in adults with attention-deficit/hyperactivity disorder and the effect of medication: A population-based study. JAMA Psychiatry, 71, 319-325. https://doi.org/10.1001/jamapsychiatry.2013.4174
Chang, Z., Lichtenstein, P., Halldner, L., D'Onofrio, B., Serlachius, E., Fazel, S., Langstrom, N., & Larsson, H. (2014c). Stimulant ADHD medication and risk for substance abuse. Journal of Child Psychology and Psychiatry, 55, 878-885. https://doi.org/10.1111/jcpp.12164
Chang, Z., D'Onofrio, B. M., Quinn, P. D., Lichtenstein, P., & Larsson, H. (2016). Medication for attention-deficit/hyperactivity disorder and risk for depression: A nationwide longitudinal cohort study. Biological Psychiatry, 80, 916-922. https://doi.org/10.1016/j.biopsych.2016.02.018
Chang, Z., Quinn, P. D., Hur, K., Gibbons, R. D., Sjolander, A., Larsson, H., & D'Onofrio, B. M. (2017). Association between medication use for attention-deficit/hyperactivity disorder and risk of motor vehicle crashes. JAMA Psychiatry, 74, 597-603. https://doi.org/10.1001/jamapsychiatry.2017.0659
Chang, J. P., Su, K. P., Mondelli, V., & Pariante, C. M. (2018). Omega-3 polyunsaturated fatty acids in youths with attention deficit hyperactivity disorder: A systematic review and meta-analysis of clinical trials and biological studies. Neuropsychopharmacology, 43, 534-545. https://doi.org/10.1038/npp.2017.160
Chen, Q., Sjolander, A., Runeson, B., D'Onofrio, B. M., Lichtenstein, P., & Larsson, H. (2014). Drug treatment for attention-deficit/hyperactivity disorder and suicidal behaviour: Register based study. BMJ, 348, g3769. https://doi.org/10.1136/bmj.g3769
Chen, L., Hu, X., Ouyang, L., He, N., Liao, Y., Liu, Q., Zhou, M., Wu, M., Huang, X., & Gong, Q. (2016). A systematic review and meta-analysis of tract-based spatial statistics studies regarding attention-deficit/hyperactivity disorder. Neuroscience & Biobehavioral Reviews, 68, 838-847. https://doi.org/10.1016/j.neubiorev.2016.07.022
Chen, M. H., Su, T. P., Chen, Y. S., Hsu, J. W., Huang, K. L., Chang, W. H., Chen, T. J., & Bai, Y. M. (2017a). Comorbidity of allergic and autoimmune diseases among patients with ADHD. Journal of Attention Disorders, 21, 219-227. https://doi.org/10.1177/1087054712474686
Chen, V. C., Yang, Y. H., Liao, Y. T., Kuo, T. Y., Liang, H. Y., Huang, K. Y., Huang, Y. C., Lee, Y., & McIntyre, R. S. (2017b). The association between methylphenidate treatment and the risk for fracture among young ADHD patients: A nationwide population-based study in Taiwan. PLoS One, 12, Article e0173762. https://doi.org/10.1371/journal.pone.0173762
Chen, M. H., Pan, T. L., Hsu, J. W., Huang, K. L., Su, T. P., Li, C. T., Lin, W. C., Tsai, S. J., Chang, W. H., Chen, T. J., & Bai, Y. M. (2018a). Sexually transmitted infection among adolescents and young adults with attention-deficit/hyperactivity disorder: A nationwide longitudinal study. Journal of the American Academy of Child & Adolescent Psychiatry, 57, 48-53. https://doi.org/10.1016/j.jaac.2017.09.438
Chen, M. H., Pan, T. L., Hsu, J. W., Huang, K. L., Su, T. P., Li, C. T., Lin, W. C., Tsai, S. J., Chang, W. H., Chen, T. J., & Bai, Y. M. (2018b). Risk of type 2 diabetes in adolescents and young adults with attention-deficit/hyperactivity disorder: A nationwide longitudinal study. Journal of Clinical Psychiatry, 79, Article 17m11607. https://doi.org/10.4088/JCP.17m11607
Chen, Q., Hartman, C. A., Haavik, J., Harro, J., Klungsoyr, K., Hegvik, T. A., Wanders, R., Ottosen, C., Dalsgaard, S., Faraone, S. V., & Larsson, H. (2018c). Common psychiatric and metabolic comorbidity of adult attention-deficit/hyperactivity disorder: A population-based cross-sectional study. PLoS One, 13, Article e0204516. https://doi.org/10.1371/journal.pone.0204516
Chen, M. H., Pan, T. L., Wang, P. W., Hsu, J. W., Huang, K. L., Su, T. P., Li, C. T., Lin, W. C., Tsai, S. J., Cheng, C. M., & Chen, T. J. (2019a). Coaggregation of major psychiatric disorders in first-degree relatives of individuals with attention-deficit/hyperactivity disorder: A nationwide population-based study. Journal of Clinical Psychiatry. https://doi.org/10.4088/JCP.18m12371
Chen, M. H., Pan, T. L., Wang, P. W., Hsu, J. W., Huang, K. L., Su, T. P., Li, C. T., Lin, W. C., Tsai, S. J., Chen, T. J., & Bai, Y. M. (2019b). Prenatal exposure to acetaminophen and the risk of attention-deficit/hyperactivity disorder: A nationwide study in Taiwan. Journal of Clinical Psychiatry. https://doi.org/10.4088/JCP.18m12612
Chen, V. C., Chan, H. L., Wu, S. I., Lu, M. L., Dewey, M. E., Stewart, R., & Lee, C. T. (2019c). Attention-deficit/hyperactivity disorder and mortality risk in Taiwan. JAMA Network Open, 2, Article e198714. https://doi.org/10.1001/jamanetworkopen.2019.8714
Chen, V. C., Chen, H. L., Wu, S. I., Lu, M. L., Dewey, M. E., Stewart, R., & Lee, C. T. (2020a). Methylphenidate and mortality in children withattention-deficit/hyperactivity disorder: Population-based cohort study. British Journal of Psychiatry. https://doi.org/10.1192/bjp.2020.25
Chen, V. C., Yang, Y. H., Kuo, T. Y., Lu, M. L., Tseng, W. T., Hou, T. Y., ... & Lee, M. J. (2020b). Methylphenidate and the risk of burn injury among children with attention-deficit/hyperactivity disorder. Epidemiology and Psychiatric Sciences, 29, Article e146. https://doi.org/10.1017/S2045796020000608
Cheng, J. Y., Chen, R. Y., Ko, J. S., & Ng, E. M. (2007). Efficacy and safety of atomoxetine for attention-deficit/hyperactivity disorder in children and adolescents—Meta-analysis and meta-regression analysis. Psychopharmacology, 194, 197-209. https://doi.org/10.1007/s00213-007-0840-x
Cheng, C. H., Chan, P. S., Hsieh, Y. W., & Chen, K. F. (2016). A meta-analysis of mismatch negativity in children with attention deficit-hyperactivity disorders. Neuroscience Letters, 612, 132-137. https://doi.org/10.1016/j.neulet.2015.11.033
Chinese Society of Psychiatry. (2001). Chinese Classification and Diagnostic Criteria of Mental Disorders (3rd ed.). Jinan, China: Shandong Science and Technology Press.
Ching, C., Eslick, G. D., & Poulton, A. S. (2019). Evaluation of methylphenidate safety and maximum-dose titration rationale in attention-deficit/hyperactivity disorder: A meta-analysis. JAMA Pediatrics, 173, 630-639. https://doi.org/10.1001/jamapediatrics.2019.0905
Choi, Y., Shin, J., Cho, K. H., & Park, E. C. (2017). Change in household income and risk for attention deficit hyperactivity disorder during childhood: A nationwide population-based cohort study. Journal of Epidemiology, 27, 56-62. https://doi.org/10.1016/j.je.2016.09.004
Chou, I. C., Chang, Y. T., Chin, Z. N., Muo, C. H., Sung, F. C., Kuo, H. T., ... & Kao, C. H. (2013). Correlation between epilepsy and attention deficit hyperactivity disorder: A population-based cohort study. PLoS One, 8, Article e57926. https://doi.org/10.1371/journal.pone.0057926
Chou, I. C., Lin, C. C., Sung, F. C., & Kao, C. H. (2014). Attention-deficit hyperactivity disorder increases the risk of deliberate self-poisoning: A population-based cohort. European Psychiatry, 29, 523-527. https://doi.org/10.1016/j.eurpsy.2014.05.006
Christensen, J., Pedersen, L., Sun, Y., Dreier, J. W., Brikell, I., & Dalsgaard, S. (2019). Association of prenatal exposure to valproate and other antiepileptic drugs with risk for attention-deficit/hyperactivity disorder in offspring. JAMA Network Open, 2, Article e186606. https://doi.org/10.1001/jamanetworkopen.2018.6606
Christoffersen, M. N. (2019). Violent crime against children with disabilities: A nationwide prospective birth cohort study. Child Abuse & Neglect, 98, Article 104150. https://doi.org/10.1016/j.chiabu.2019.104150
Christoffersen, M. N. (2020). Sexual crime against schoolchildren with disabilities: A nationwide prospective birth cohort study. Journal of Interpersonal Violence. https://doi.org/10.1177/0886260520934442
Chudal, R., Joelsson, P., Gyllenberg, D., Lehti, V., Leivonen, S., Hinkka-Yli-Salomäki, S., Gissler, M., & Sourander, A. (2015). Parental age and the risk of attention-deficit/hyperactivity disorder: A nationwide, population-based cohort study. Journal of the American Academy of Child & Adolescent Psychiatry, 54, 487-494.e481. https://doi.org/10.1016/j.jaac.2015.03.013
Cohen, J. (1988). Statistical Power Analysis for the Behavioral Sciences (2nd ed.). Hillsdale, NJ: Erlbaum.
Cooper, R. E., Tye, C., Kuntsi, J., Vassos, E., & Asherson, P. (2016). The effect of omega-3 polyunsaturated fatty acid supplementation on emotional dysregulation, oppositional behaviour and conduct problems in ADHD: A systematic review and meta-analysis. Journal of Affective Disorders, 190, 474-482. https://doi.org/10.1016/j.jad.2015.09.053
Cortese, S., Ferrin, M., Brandeis, D., Buitelaar, J., Daley, D., Dittmann, R. W., Holtmann, M., Santosh, P., Stevenson, J., Stringaris, A., Zuddas, A., Sonuga-Barke, E. J., & European ADHD Guidelines Group. (2015). Cognitive training for attention-deficit/hyperactivity disorder: Meta-analysis of clinical and neuropsychological outcomes from randomised controlled trials. Journal of the American Academy of Child & Adolescent Psychiatry, 54, 164-174. https://doi.org/10.1016/j.jaac.2014.12.010
Cortese, S., Ferrin, M., Brandeis, D., Holtmann, M., Aggensteiner, P., Daley, D., Santosh, P., Simonoff, E., Stevenson, J., Stringaris, A., Sonuga-Barke, E. J., & European ADHD Guidelines Group. (2016a). Neurofeedback for attention-deficit/hyperactivity disorder: Meta-analysis of clinical and neuropsychological outcomes from randomised controlled trials. Journal of the American Academy of Child & Adolescent Psychiatry, 55, 444-455. https://doi.org/10.1016/j.jaac.2016.03.007
Cortese, S., Moreira-Maia, C. R., St Fleur, D., Morcillo-Penalver, C., Rohde, L. A., & Faraone, S. V. (2016b). Association between ADHD and obesity: A systematic review and meta-analysis. American Journal of Psychiatry, 173, 34-43. https://doi.org/10.1176/appi.ajp.2015.15020266
Cortese, S., Adamo, N., Del Giovane, C., Mohr-Jensen, C., Hayes, A. J., Carucci, S., Atkinson, L. Z., Tessari, L., Banaschewski, T., Coghill, D., Hollis, C., Simonoff, E., Zuddas, A., Barbui, C., Purgato, M., Steinhausen, H. C., Shokraneh, F., Xia, J., & Cipriani, A. (2018a). Comparative efficacy and tolerability of medications for attention-deficit hyperactivity disorder in children, adolescents, and adults: A systematic review and network meta-analysis. The Lancet Psychiatry, 5, 727-738. https://doi.org/10.1016/S2215-0366(18)30269-4
Cortese, S., Sun, S., Zhang, J., Sharma, E., Chang, Z., Kuja-Halkola, R., Almqvist, C., Larsson, H., Faraone, S. V. (2018b). Association between attention deficit hyperactivity disorder and asthma: A systematic review and meta-analysis and a Swedish population-based study. The Lancet Psychiatry, 5, 717-726. https://doi.org/10.1016/S2215-0366(18)30224-4
Coughlin, C. G., Cohen, S. C., Mulqueen, J. M., Ferracioli-Oda, E., Stuckelman, Z. D., & Bloch, M. H. (2015). Meta-analysis: Reduced risk of anxiety with psychostimulant treatment in children with attention-deficit/hyperactivity disorder. Journal of Child and Adolescent Psychopharmacology, 25, 611-617. https://doi.org/10.1089/cap.2015.0075
Craven, M. P., & Groom, M. J. (2015). Computer games for user engagement in attention deficit hyperactivity disorder (ADHD) monitoring and therapy, 2015 International Conference on Interactive Technologies and Games (iTAG). IEEE Computer Society Conference Proceedings, Nottingham, Nottinghamshire, United Kingdom, 22-23, 34-40.
Crunelle, C. L., van den Brink, W., Moggi, F., Konstenius, M., Franck, J., Levin, F. R., van de Glind, G., Demetrovics, Z., Coetzee, C., Luderer, M., Schellekens, A., & the ICASA group. (2018). International consensus statement on screening, diagnosis and treatment of substance use disorder patients with comorbid attention-deficit/hyperactivity disorder. European Addiction Research, 24, 43-51. https://doi.org/10.1159/000487767
Cunill, R., Castells, X., Tobias, A., & Capella, D. (2013). Atomoxetine for attention deficit hyperactivity disorder in the adulthood: A meta-analysis and meta-regression. Pharmacoepidemiology and Drug Safety, 22, 961-969. https://doi.org/10.1002/pds.3473
Curry, A. E., Metzger, K. B., Pfeiffer, M. R., Elliott, M. R., Winston, F. K., & Power, T. J. (2017). Motor vehicle crash risk among adolescents and young adults with attention-deficit/hyperactivity disorder. JAMA Pediatrics, 171, 756-763. https://doi.org/10.1001/jamapediatrics.2017.0910
Daley, D., Jacobsen, R. H., Lange, A. M., Sorensen, A., & Walldorf, J. (2019). The economic burden of adult attention deficit hyperactivity disorder: A sibling comparison cost analysis. European Psychiatry, 61, 41-48. https://doi.org/10.1016/j.eurpsy.2019.06.011
Dalsgaard, S., Kvist, A. P., Leckman, J. F., Nielsen, H. S., & Simonsen, M. (2014). Cardiovascular safety of stimulants in children with attention-deficit/hyperactivity disorder: A nationwide prospective cohort study. Journal of Child and Adolescent Psychopharmacology, 24, 302-310. https://doi.org/10.1089/cap.2014.0020
Dalsgaard, S., Leckman, J. F., Mortensen, P. B., Nielsen, H. S., & Simonsen, M. (2015a). Effect of drugs on the risk of injuries in children with attention deficit hyperactivity disorder: A prospective cohort study. The Lancet Psychiatry, 2, 702-709. https://doi.org/10.1016/S2215-0366(15)00271-0
Dalsgaard, S., Ostergaard, S. D., Leckman, J. F., Mortensen, P. B., & Simonsen, M. (2015b). Mortality in children, adolescents, and adults with attention deficit hyperactivity disorder: A nationwide cohort study. The Lancet, 385, 2190-2196. https://doi.org/10.1016/S0140-6736(14)61684-6
de Graaf, R., Kessler, R. C., Fayyad, J., ten Have, M., Alonso, J., Angermeyer, M., Borges, G., Demyttenaere, K., Gasquet, I., de Girolamo, G., Haro, J. M., Jin, R., Karam, E. G., Ormel, J., & Posada-Villa, J. (2008). The prevalence and effects of adult attention-deficit/hyperactivity disorder (ADHD) on the performance of workers: Results from the WHO World Mental Health Survey Initiative. Occupational and Environmental Medicine, 65, 835-842. https://doi.org/10.1136/oem.2007.038448
Dekkers, T. J., Popma, A., Agelink van Rentergem, J. A., Bexkens, A., & Huizenga, H. M. (2016). Risky decision making in attention-deficit/hyperactivity disorder: A meta-regression analysis. Clinical Psychology Review, 45, 1-16. https://doi.org/10.1016/j.cpr.2016.03.001
Demontis, D., Walters, R. K., Martin, J., Mattheisen, M., Als, T. D., Agerbo, E., ... & Neale, B. M. (2019). Discovery of the first genome-wide significant risk loci for attention-deficit/hyperactivity disorder. Nature Genetics, 51, 63-75. https://doi.org/10.1038/s41588-018-0269-7
Dey, M., Castro, R. P., Haug, S., & Schaub, M. P. (2019). Quality of life of parents of mentally ill children: A systematic review and meta-analysis. Epidemiology and Psychiatric Sciences, 28, 563-577. https://doi.org/10.1017/S2045796018000409
Dobrosavljevic, M., Solares, C., Cortese, S., Andershed, H., & Larsson, H. (2020). Prevalence of attention-deficit/hyperactivity disorder in older adults: A systematic review and meta-analysis. Neuroscience and Biobehavioral Reviews, 118, 282-289. https://doi.org/10.1016/j.neubiorev.2020.07.042
Dong, T., Hu, W., Zhou, X., Lin, H., Lan, L., Hang, B., Lv, W., Geng, Q., & Xia, Y. (2018). Prenatal exposure to maternal smoking during pregnancy and attention-deficit/hyperactivity disorder in offspring: A meta-analysis. Reproductive Toxicology, 76, 63-70. https://doi.org/10.1016/j.reprotox.2017.12.010
Doshi, J. A., Hodgkins, P., Kahle, J., Sikirica, V., Cangelosi, M. J., Setyawan, J., Erder, M. H., & Neumann, P. J. (2012). Economic impact of childhood and adult attention-deficit/hyperactivity disorder in the United States. Journal of the American Academy of Child & Adolescent Psychiatry, 51, 990-1002.e2. https://doi.org/10.1016/j.jaac.2012.07.008
DosReis, S., Barksdale, C. L., Sherman, A., Maloney, K., & Charach, A. (2010). Stigmatizing experiences of parents of children with a new diagnosis of ADHD. Psychiatric Services, 61, 811-816. https://doi.org/10.1176/ps.2010.61.8.811
Dovis, S., van der Oord, S., Wiers, R. W., & Prins, P. J. (2015). Improving executive functioning in children with ADHD: Training multiple executive functions within the context of a computer game. A randomised double-blind placebo-controlled trial. PLoS One, 10, Article e0121651. https://doi.org/10.1371/journal.pone.0121651
Du Rietz, E., Jangmo, A., Kuja-Halkola, R., Chang, Z., D'Onofrio, B. M., Ahnemark, E., Werner-Kiechle, T., & Larsson, H. (2020). Trajectories of healthcare utilisation and costs of psychiatric and somatic multimorbidity in adults with childhood ADHD: A prospective register-based study. Journal of Child Psychology and Psychiatry, 61, 959-968. https://doi.org/10.1111/jcpp.13206
Duh-Leong, C., Fuller, A., & Brown, N. M. (2020). Associations between family and community protective factors and attention-deficit/hyperactivity disorder outcomes among US children. Journal of Developmental & Behavioral Pediatrics, 41, 1-8. https://doi.org/10.1097/DBP.0000000000000720
Engel, S. M., Villanger, G. D., Nethery, R. C., Thomsen, C., Sakhi, A. K., Drover, S. S. M., ... & Aase, H. (2018). Prenatal phthalates, maternal thyroid function, and risk of attention-deficit hyperactivity disorder in the Norwegian mother and child cohort. Environmental Health Perspectives, 126, Article 057004. https://doi.org/10.1289/EHP2358
Faraone, S. V. (2005). The scientific foundation for understanding attention-deficit/hyperactivity disorder as a valid psychiatric disorder. European Child & Adolescent Psychiatry, 14, 1-10. https://doi.org/10.1007/s00787-005-0429-z
Faraone, S. V., & Larsson, H. (2018). Genetics of attention deficit hyperactivity disorder. Molecular Psychiatry, 24, 562-575. https://doi.org/10.1038/s41380-018-0070-0
Faraone, S. V., Biederman, J., Roe, C., & Aleardi, M. (2002). Comparative efficacy of Adderall and methylphenidate in attention-deficit/hyperactivity disorder: A meta-analysis. Journal of Clinical Psychopharmacology, 22, 468-473. https://doi.org/10.1097/00004714-200210000-00005
Faraone, S. V., Spencer, T., Aleardi, M., Pagano, C., & Biederman, J. (2004). Meta-analysis of the efficacy of methylphenidate for treating adult attention deficit hyperactivity disorder. Journal of Clinical Psychopharmacology, 24, 24-29. https://doi.org/10.1097/01.jcp.0000108984.11879.95
Faraone, S. V., Biederman, J., Mick, E. (2006). The age-dependent decline of attention deficit hyperactivity disorder: A meta-analysis of follow-up studies. Psychological Medicine, 36, 159-165. https://doi.org/10.1017/S003329170500471X
Faraone, S. V., Biederman, J., Morley, C. P., & Spencer, T. J. (2008). Effect of stimulants on height and weight: A review of the literature. Journal of the American Academy of Child & Adolescent Psychiatry, 47, 994-1009. https://doi.org/10.1097/CHI.0b013e31817e0ea7
Faraone, S. V., Asherson, P., Banaschewski, T., Biederman, J., Buitelaar, J. K., Ramos-Quiroga, J. A., Rohde, L. A., Sonuga-Barke, E. J., Tannock, R., & Franke, B. (2015). Attention-deficit/hyperactivity disorder. Nature Reviews Disease Primers, 1, 15020. https://doi.org/10.1038/nrdp.2015.20
Faraone, S. V., Hess, J., Wilens, T. (2019a). Prevalence and consequences of the nonmedical use of amphetamine among persons calling poison control centres. Journal of Attention Disorders, 23, 1219-1228. https://doi.org/10.1177/1087054719843182
Faraone, S. V., Rostain, A. L., Blader, J., Busch, B., Childress, A. C., Connor, D. F., & Newcorn, J. H. (2019b). Practitioner Review: Emotional dysregulation in attention-deficit/hyperactivity disorder – Implications for clinical recognition and intervention. Journal of Child Psychology and Psychiatry, 60, 133-150. https://doi.org/10.1111/jcpp.12899
Faraone, S. V., Rostain, A. L., Montano, C. B., Mason, O., Antshel, K. M., & Newcorn, J. H. (2020). Systematic review: Nonmedical use of prescription stimulants: Risk factors, outcomes, and risk reduction strategies. Journal of the American Academy of Child & Adolescent Psychiatry, 59, 100-112. https://doi.org/10.1016/j.jaac.2019.06.012
Farsad-Naeimi, A., Asjodi, F., Omidian, M., Askari, M., Nouri, M., & Pizarro, A. B. (2020). Sugar consumption, sugar-sweetened beverages, and attention deficit hyperactivity disorder: A systematic review and meta-analysis. Complementary Therapies in Medicine, 53, Article 102512. https://doi.org/10.1016/j.ctim.2020.102512
Fayyad, J., Sampson, N. A., Hwang, I., Adamowski, T., Aguilar-Gaxiola, S., Al-Hamzawi, A., Andrade, L. H., Borges, G., de Girolamo, G., Florescu, S., Gureje, O., Haro, J. M., Hu, C., Karam, E. G., Lee, S., Navarro-Mateu, F., O'Neill, S., Pennell, B. E., Piazza, M., Posada-Villa, J., Ten Have, M., Torres, Y., Xavier, M., Zaslavsky, A. M., & Kessler, R. C. (2017). The descriptive epidemiology of DSM-IV Adult ADHD in the World Health Organization World Mental Health Surveys. Attention Deficit and Hyperactivity Disorders, 9, 47-65. https://doi.org/10.1007/s12402-016-0208-3
Feldman, H. M., & Reiff, M. I. (2014). Clinical practice. Attention deficit-hyperactivity disorder in children and adolescents. New England Journal of Medicine, 370, 838-846. https://doi.org/10.1056/NEJMcp1307215
Fitzgerald, C., Dalsgaard, S., Nordentoft, M., & Erlangsen, A. (2019). Suicidal behaviour among persons with attention-deficit/hyperactivity disorder. British Journal of Psychiatry, 1-6. https://doi.org/10.1192/bjp.2019.128
Fleming, M., Fitton, C. A., Steiner, M. F. C., McLay, J. S., Clark, D., King, A., Mackay, D. F., & Pell, J. P. (2017). Educational and health outcomes of children treated for attention-deficit/hyperactivity disorder. JAMA Pediatrics, 171, Article e170691. https://doi.org/10.1001/jamapediatrics.2017.0691
Fletcher, J. M. (2014). The effects of childhood ADHD on adult labor market outcomes. Health Economics, 23, 159-181. https://doi.org/10.1002/hec.2907
Flisher, A. J., & Hawkridge, S. (2013). Attention deficit hyperactivity disorder in children and adolescents. South African Journal of Psychiatry, 19, 136-140. https://doi.org/10.4102/sajpsychiatry.v19i3.943Forns, J., Verner, M.-A., Iszatt, N., Nowack, N., Bach, C. C., Vrijheid, M., Costa, O., Andiarena, A., Šovčíková, E., Høyer, B. B., Wittsiepe, J., Lopez-Espinosa, M.-J., Ibarluzea, J., Hertz‐Picciotto, I., Toft, G., Stigum, H., Guxens, M., Liew, Z., & Eggesbø, M. (2020). Early life exposure to perfluoroalkyl substances (PFAS) and ADHD: A meta-analysis of nine European population-based studies. Environmental Health Perspectives. https://doi.org/10.1289/ehp5444
Franz, A. P., Bolat, Gül Ünsel, Bolat, H., Matijasevich, A., Santos, I. S., Rita, Procianoy, R. S., Rohde, L. A., & Carlos, M. (2018). Attention-deficit/hyperactivity disorder and very Preterm/Very low birth weight: A meta-analysis. Pediatrics. https://doi.org/10.1542/peds.2017-1645
Frazier, T., Demaree, H. A., & Youngstrom, E. A. (2004). Meta-analysis of intellectual and neuropsychological test performance in attention-deficit/hyperactivity disorder. Neuropsychology. https://doi.org/10.1037/0894-4105.18.3.543
Froehlich, T. E., Lanphear, B. P., Auinger, P., Hornung, R., Epstein, J. N., Braun, J. M., & Kahn, R. S. (2009). Association of tobacco and lead exposures with attention-deficit/hyperactivity disorder. Pediatrics. https://doi.org/10.1542/peds.2009-0738
Ge, G. M., Miriam, Kenneth, M., Leung, W. C., Ip, P., Li, G. H.-Y., Ian, W, K. A., & Cheung, C. (2020). Maternal thyroid dysfunction during pregnancy and the risk of adverse outcomes in the offspring: A systematic review and meta-analysis. The Journal of Clinical Endocrinology & Metabolism. https://doi.org/10.1210/clinem/dgaa555
Ghirardi, L., Brikell, I., Kuja‐Halkola, R., Freitag, C. M., Franke, B., Asherson, P., Lichtenstein, P., & Larsson, H. (2017). The familial co-aggregation of ASD and ADHD: A register-based cohort study. Molecular Psychiatry. https://doi.org/10.1038/mp.2017.17
Ghirardi, L., Chen, Q., Chang, Z., Kuja‐Halkola, R., Skoglund, C., Quinn, P. D., D’Onofrio, B. M., & Larsson, H. (2019). Use of medication for Attention‐deficit/Hyperactivity disorder and risk of unintentional injuries in children and adolescents with Co‐occurring neurodevelopmental disorders. Journal of Child Psychology and Psychiatry. https://doi.org/10.1111/jcpp.13136
Goodlad, J. K., Marcus, D. K., & Fulton, J. J. (2013). Lead and attention-deficit/hyperactivity disorder (ADHD) symptoms: A meta-analysis. Clinical Psychology Review. https://doi.org/10.1016/j.cpr.2013.01.009
Graaf, R. de, Kessler, R. C., Fayyad, J., Have, Margreet ten, Alonso, J., Mc, A., Borges, G., Demyttenaere, K., Gasquet, I., Girolamo, G. de, Haro, J. M., Jin, R., Karam, E. G., Ormel, J., & Posada‐Villa, J. (2008). The prevalence and effects of adult attention-deficit/hyperactivity disorder (ADHD) on the performance of workers: Results from the WHO World Mental Health Survey Initiative. Occupational and Environmental Medicine. https://doi.org/10.1136/oem.2007.038448
Graham, J., Banaschewski, T., Buitelaar, J. K., Coghill, D., Danckaerts, M., Dittmann, R. W., Döpfner, M., Hamilton, R., Hollis, C., Holtmann, M., Hulpke-Wette, M., Lecendreux, M., Rosenthal, É., Rothenberger, A., Santosh, P., Sergeant, J. A., Simonoff, E., Sonuga‐Barke, E., Ian, & Zuddas, A. (2010). European guidelines on managing adverse effects of medication for ADHD. European Child & Adolescent Psychiatry. https://doi.org/10.1007/s00787-010-0140-6
Graziano, P. A., & Garcia, A. (2016). Attention-deficit hyperactivity disorder and children’s emotion dysregulation: A meta-analysis. Clinical Psychology Review. https://doi.org/10.1016/j.cpr.2016.04.011
Groenman, Annabeth P, Janssen, & Oosterlaan, J. (2017). Childhood psychiatric disorders as risk factor for subsequent substance abuse: A meta-analysis. Journal of the American Academy of Child & Adolescent Psychiatry. https://doi.org/10.1016/j.jaac.2017.05.004
Grünblatt, E., Nemoda, Z., Werling, A. M., Röth, A., Angyal, N., Tárnok, Z., Thomsen, H., Peters, T., Lesch, K., Romanos, M., & Walitza, S. (2018). The involvement of the canonical Wnt‐signaling receptor ¡i¿LRP5¡/I¿ and ¡i¿LRP6¡/I¿ gene variants with ADHD and sexual dimorphism: Association study and Meta‐analysis. American Journal of Medical Genetics Part B Neuropsychiatric Genetics. https://doi.org/10.1002/ajmg.b.32695
Grünblatt, E., Werling, A. M., Röth, A., Romanos, M., & Walitza, S. (2019). Association study and a systematic meta-analysis of the VNTR polymorphism in the 3′-Utr of dopamine transporter gene and attention-deficit hyperactivity disorder. Journal of Neural Transmission. https://doi.org/10.1007/s00702-019-01998-x
Gudjónsson, Gisli H, Sigurðsson, Jón Friðrik, Sigfúsdóttir, I. D., Ásgeirsdóttir, Bryndís Björk, González, R. A., & Young, S. (2015). A national epidemiological study investigating risk factors for police interrogation and false confession among juveniles and young persons. Social Psychiatry and Psychiatric Epidemiology. https://doi.org/10.1007/s00127-015-1145-8
Guo, N. W., Lin, C. L., Lin, C. W., Huang, M. T., Chang, W., Lu, T. H., & Lin, C. J. (2016). Fracture risk and correlating factors of a pediatric population with attention deficit hyperactivity disorder: A nationwide matched study. Journal of Pediatric Orthopaedics B. https://doi.org/10.1097/bpb.0000000000000243
Hart, H., Raduà, J., Nakao, T., Mataix‐Cols, D., & Rubia, K. (2013). Meta-analysis of functional magnetic resonance imaging studies of inhibition and attention in attention-deficit/hyperactivity disorder. Jama Psychiatry. https://doi.org/10.1001/jamapsychiatry.2013.277
Hawkey, E., & Nigg, J. T. (2014). Omega−3 fatty acid and ADHD: Blood level analysis and meta-analytic extension of supplementation trials. Clinical Psychology Review. https://doi.org/10.1016/j.cpr.2014.05.005
Hegvik, T., Instanes, J. T., Haavik, J., Klungsøyr, K., & Engeland, A. (2017). Associations between attention-deficit/hyperactivity disorder and autoimmune diseases are modified by sex: A population-based cross-sectional study. European Child & Adolescent Psychiatry. https://doi.org/10.1007/s00787-017-1056-1
Hilgard, D., Konrad, K., Meusers, M., Bartus, B., Otto, K.-P., Lepler, R., Schober, E., Bollow, E., & Holl, R. W. (2016). Comorbidity of attention deficit hyperactivity disorder and type 1 diabetes in children and adolescents: Analysis based on the multicentre DPV registry. Pediatric Diabetes. https://doi.org/10.1111/pedi.12431
Ho, J. D., Sheu, J. J., Kao, Y. W., Shia, B., & Lin, H. C. (2019). Associations between attention-deficit/hyperactivity disorder and ocular abnormalities in children: A population-based study. Ophthalmic Epidemiology. https://doi.org/10.1080/09286586.2019.1704795
Hollis, C., Chen, Q., Chang, Z., Quinn, P. D., Viktorin, A., Lichtenstein, P., D’Onofrio, B. M., Landén, M., & Larsson, H. (2019). Methylphenidate and the risk of psychosis in adolescents and young adults: A population-based cohort study. The Lancet Psychiatry. https://doi.org/10.1016/s2215-0366(19)30189-0
Holmskov, M., Storebø, Ole Jakob, Carlos, M., Ramstad, E., Magnusson, F. L., Krogh, H. B., Groth, C., Gillies, D., Zwi, M., Skoog, M., Gluud, C., & Simonsen, E. (2017). Gastrointestinal adverse events during methylphenidate treatment of children and adolescents with attention deficit hyperactivity disorder: A systematic review with meta-analysis and trial sequential analysis of randomized clinical trials. Plos One. https://doi.org/10.1371/journal.pone.0178187
Hong, L. S., Ripke, S., Neale, B. M., Faraone, S. V., Purcell, S., Perlis, R. H., Mowry, B., Thapar, A., Goddard, M. E., Witte, J. S., Absher, D., Agartz, I., Akil, H., Amin, F., Andreassen, O. A., Anjorin, A., Anney, R., Anttila, V., Arking, D. E., & Asherson, P. (2013). Genetic relationship between five psychiatric disorders estimated from genome-wide SNPs. Nature Genetics. https://doi.org/10.1038/ng.2711
Hong, M., Park, S., Lee, S. M., Bahn, G. H., Kim, M. J., Park, S., & Oh, I. H. (2019). Economic burden and disability-adjusted life years (DALYs) of Attention Deficit/Hyperactivity disorder. Journal of Attention Disorders. https://doi.org/10.1177/1087054719864632
Hoogman, M., Bralten, J., Hibar, Derrek P, Mennes, M., Zwiers, M. P., Schweren, Lizanne S.J, Hulzen, K.J.E. van, Medland, S. E., Shumskaya, E., Jahanshad, N., Zeeuw, P. de, Székely, E., Sudre, G., Wolfers, T., Onnink, Alberdingk M.H, Dammers, J., Mostert, J. C., Vives-Gilabert, Y., Kohls, G., & Oberwelland, E. (2017). Subcortical brain volume differences in participants with attention deficit hyperactivity disorder in children and adults: A cross-sectional mega-analysis. The Lancet Psychiatry. https://doi.org/10.1016/s2215-0366(17)30049-4
Hoogman, M., Muetzel, R. L., Guimarães, João P.O.F.T, Shumskaya, E., Mennes, M., Zwiers, M. P., Jahanshad, N., Sudre, G., Wolfers, T., Earl, E., Vila, J., Vives-Gilabert, Y., Khadka, S., Novotny, S., Hartman, C. A., Heslenfeld, D. J., Schweren, L., Ambrosino, S., Oranje, B., & Zeeuw, P. de. (2019). Brain imaging of the cortex in ADHD: A coordinated analysis of large-scale clinical and population-based samples. American Journal of Psychiatry. https://doi.org/10.1176/appi.ajp.2019.18091033
Horton-Salway, M. (2012). Gendering attention deficit hyperactivity disorder: A discursive analysis of UK newspaper stories. Journal of Health Psychology. https://doi.org/10.1177/1359105312456326
Hua, M. H., Huang, K., Hsu, J. W., Bai, Y. M., Su, T. P., Tsai, S. J., Li, C. T., Lin, W. C., Chen, T. J., & Chen, M. H. (2020). Early pregnancy risk among adolescents with ADHD: A nationwide longitudinal study. Journal of Attention Disorders. https://doi.org/10.1177/1087054719900232
Huang, A., Wu, K., Cai, Z., Lin, Y., Zhang, X., & Huang, Y. (2020). Association between postnatal second-hand smoke exposure and ADHD in children: A systematic review and meta-analysis. Environmental Science and Pollution Research. https://doi.org/10.1007/s11356-020-11269-y
Huang, K., Wei, H. T., Hsu, J. W., Bai, Y. M., Su, T. P., Li, C. T., Lin, W. C., Tsai, S. J., Chang, W. H., Chen, T. J., & Chen, M. H. (2018). Risk of suicide attempts in adolescents and young adults with attention-deficit hyperactivity disorder: A nationwide longitudinal study. The British Journal of Psychiatry. https://doi.org/10.1192/bjp.2018.8
Huang, L., Wang, Y., Zhang, L., Zheng, Z., Zhu, T., Qu, Y., & Mu, D. (2018). Maternal smoking and attention-deficit/hyperactivity disorder in offspring: A meta-analysis. Pediatrics. https://doi.org/10.1542/peds.2017-2465
Hulzen, K.J.E. van, Scholz, C. J., Franke, B., Ripke, S., Klein, M., McQuillin, A., Sonuga‐Barke, E., Kelsoe, J. R., Landén, M., Andreassen, O. A., Lesch, K., Weber, H., Faraone, S. V., Arias-Vásquez, A., & Reif, A. (2017). Genetic overlap between attention-deficit/hyperactivity disorder and bipolar disorder: Evidence from genome-wide association study meta-analysis. Biological Psychiatry. https://doi.org/10.1016/j.biopsych.2016.08.040
Humphreys, K. L., Eng, T., & Lee, S. S. (2013). Stimulant medication and substance use outcomes. Jama Psychiatry. https://doi.org/10.1001/jamapsychiatry.2013.1273
Huybrechts, K. F., Bröms, G., Christensen, L., Einarsdóttir, K., Engeland, A., Furu, K., Gissler, M., Hernández–Dı́azS., Karlsson, P., Karlstad, Ø., Kieler, H., Lahesmaa-Korpinen, A.-M., Mogun, H., Nørgaard, M., Reutfors, J., Sørensen, Henrik Toft, Zoëga, H., & Bateman, B. T. (2018). Association between methylphenidate and amphetamine use in pregnancy and risk of congenital malformations. Jama Psychiatry. https://doi.org/10.1001/jamapsychiatry.2017.3644
Jackson, J., & MacKillop, J. (2016). Attention-deficit/hyperactivity disorder and monetary delay discounting: A meta-analysis of case-control studies. Biological Psychiatry Cognitive Neuroscience and Neuroimaging. https://doi.org/10.1016/j.bpsc.2016.01.007
Jangmo, A., Stålhandske, A., Chang, Z., Chen, Q., Almqvist, C., Feldman, I., Bulik, C. M., Lichtenstein, P., D’Onofrio, B. M., Kuja‐Halkola, R., & Larsson, H. (2019). Attention-deficit/hyperactivity disorder, school performance, and effect of medication. Journal of the American Academy of Child & Adolescent Psychiatry. https://doi.org/10.1016/j.jaac.2018.11.014
Jenabi, E., Bashirian, S., Khazaei, S., & Basiri, Z. (2019). The maternal pre-pregnancy body mass index and the risk of attention deficit hyperactivity disorder among children and adolescents: A systematic review and meta-analysis. Korean Journal of Pediatrics. https://doi.org/10.3345/kjp.2019.00185
Jennum, P., Hastrup, Lene Halling, Ibsen, R., Kjellberg, J., & Simonsen, E. (2020). Welfare consequences for people diagnosed with attention deficit hyperactivity disorder (ADHD): A matched nationwide study in Denmark. European Neuropsychopharmacology. https://doi.org/10.1016/j.euroneuro.2020.04.010
Jensen, C. M., Bisgaard, C., Boldsen, Søren Kjærsgaard, & Steinhausen, H.-C. (2019). Attention-deficit/hyperactivity disorder in childhood and adolescence and the risk of crime in young adulthood in a Danish nationwide study. Journal of the American Academy of Child & Adolescent Psychiatry. https://doi.org/10.1016/j.jaac.2018.11.016
Ji, J., Chen, T., Sundquist, J., & Sundquist, K. (2018). Type 1 diabetes in parents and risk of Attention Deficit/Hyperactivity Disorder in offspring: A population-based study in Sweden. Diabetes Care. https://doi.org/10.2337/dc17-0592
Joelsson, P., Chudal, R., Talati, A., Suominen, A., Brown, A. S., & Sourander, A. (2016). Prenatal smoking exposure and neuropsychiatric comorbidity of ADHD: A Finnish nationwide population-based cohort study. BMC Psychiatry. https://doi.org/10.1186/s12888-016-1007-2
Kapellen, T., Reimann, R., Kieß, W., & Kostev, K. (2016). Prevalence of medically treated children with ADHD and type 1 diabetes in Germany – analysis of two representative databases. Journal of Pediatric Endocrinology and Metabolism. https://doi.org/10.1515/jpem-2016-0171
Katušić, M., Voigt, R. G., Colligan, R. C., Weaver, A. L., Homan, K. J., & Barbaresi, W. J. (2011). Attention-deficit hyperactivity disorder in children with high intelligence quotient: Results from a population-based study. Journal of Developmental & Behavioral Pediatrics. https://doi.org/10.1097/dbp.0b013e318206d700
Keilow, M., Holm, A., & Fallesen, P. (2018). Medical treatment of Attention Deficit/Hyperactivity disorder (ADHD) and children’s academic performance. Plos One. https://doi.org/10.1371/journal.pone.0207905
Keilow, M., Wu, C., & Obel, C. (2020). Cumulative social disadvantage and risk of attention deficit hyperactivity disorder: Results from a nationwide cohort study. SSM - Population Health. https://doi.org/10.1016/j.ssmph.2020.100548
Kennedy, M., Kreppner, J., Knights, N., Kumsta, R., Maughan, B., Golm, D., Rutter, M., Schlotz, W., & Sonuga‐Barke, E. (2016). Early severe institutional deprivation is associated with a persistent variant of adult Attention‐deficit/Hyperactivity Disorder: Clinical presentation, developmental continuities and life circumstances in the English and Romanian adoptees study. Journal of Child Psychology and Psychiatry. https://doi.org/10.1111/jcpp.12576
Kenneth, M., Chan, E. W., Coghill, D., Douglas, I., Ip, P., Leung, L., Sik, M., Wong, W. H., & Chi, I. (2015). Methylphenidate and the risk of trauma. Pediatrics. https://doi.org/10.1542/peds.2014-1738
Kenneth, M., Coghill, D., Chan, E. W., Lau, W. C. Y., Hollis, C., Liddle, E. B., Banaschewski, T., McCarthy, S., Neubert, A., Sayal, K., Ip, P., & Ian. (2016). Methylphenidate and the risk of psychotic disorders and hallucinations in children and adolescents in a large health system. Translational Psychiatry. https://doi.org/10.1038/tp.2016.216
Kenneth, M., Coghill, D., Chan, E. W., Lau, W. C. Y., Hollis, C., Liddle, E. B., Banaschewski, T., McCarthy, S., Neubert, A., Sayal, K., Ip, P., Schuemie, Martijn J, Sturkenboom, M., Sonuga‐Barke, E., Buitelaar, J. K., Carucci, S., Zuddas, A., Kovshoff, H., Garas, P., & Nagy, P. (2017). Association of risk of suicide attempts with methylphenidate treatment. Jama Psychiatry. https://doi.org/10.1001/jamapsychiatry.2017.2183
Kidwell, K. M., Van, T. R., Lundahl, A., & Nelson, T. D. (2015). Stimulant medications and sleep for youth with ADHD: A meta-analysis. Pediatrics. https://doi.org/10.1542/peds.2015-1708
Kidwell, K. M., Van, T. R., Lundahl, A., & Nelson, T. D. (2019). Stimulant medications and sleep for youth with ADHD: A meta-analysis. https://doi.org/10.1542/9781610024129-part02-stimulant
King, S. A., Casavant, M. J., Spiller, H. A., Hodges, N. L., Chounthirath, T., & Smith, G. A. (2018). Pediatric ADHD medication exposures reported to US poison control centres. Pediatrics. https://doi.org/10.1542/peds.2017-3872
Kirova, A.-M., Kelberman, C., Storch, B., DiSalvo, M., Yvonne, W. K., Faraone, S. V., & Biederman, J. (2019). Are subsyndromal manifestations of attention deficit hyperactivity disorder morbid in children? A systematic qualitative review of the literature with meta-analysis. Psychiatry Research. https://doi.org/10.1016/j.psychres.2019.02.003
Knouse, L. E., Teller, J., & Brooks, M. A. (2017). Meta-analysis of Cognitive–behavioural treatments for adult ADHD. Journal of Consulting and Clinical Psychology. https://doi.org/10.1037/ccp0000216
Köhler‐Forsberg, O., Petersen, L., Gasse, C., Mortensen, P. B., Dalsgaard, S., Yolken, R. H., Mors, O., & Benros, M. E. (2019). A nationwide study in Denmark of the association between treated infections and the subsequent risk of treated mental disorders in children and adolescents. Jama Psychiatry. https://doi.org/10.1001/jamapsychiatry.2018.3428
Koren, G., Barer, Y., & Ornoy, A. (2020). Fetal safety of Methylphenidate—A scoping review and meta-analysis. Reproductive Toxicology. https://doi.org/10.1016/j.reprotox.2020.03.003
Korrel, H., Mueller, K., Silk, T., Anderson, V., & Sciberras, E. (2017). Research review: Language problems in children with Attention‐Deficit hyperactivity disorder – a systematic Meta‐analytic review. Journal of Child Psychology and Psychiatry. https://doi.org/10.1111/jcpp.12688
Kramer, F. J., & Hans, phil.,. (1932). Über eine hyperkinetische erkrankung im kindesalter. Pp. 21–40. European Neurology. https://doi.org/10.1159/000164074
Kyle, S. F., Walters, R., Singh, T., Wigdor, E. M., Lescai, F., Demontis, D., Kosmicki, J. A., Grove, J., Stevens, C., Bybjerg‐Grauholm, J., Bækvad‐Hansen, M., Palmer, D. S., Maller, J., Nordentoft, M., Mors, O., Robinson, E., Hougaard, D. M., Werge, T., Mortensen, P. B., & Neale, B. M. (2019). Autism spectrum disorder and attention deficit hyperactivity disorder have a similar burden of rare protein-truncating variants. Nature Neuroscience. https://doi.org/10.1038/s41593-019-0527-8
Lange, K. W., Reichl, S., Lange, K., Tucha, L., & Tucha, O. (2010). The history of attention deficit hyperactivity disorder. Adhd Attention Deficit and Hyperactivity Disorders. https://doi.org/10.1007/s12402-010-0045-8
Larsson, H., Chang, Z., D’Onofrio, B. M., & Lichtenstein, P. (2013). The heritability of clinically diagnosed attention deficit hyperactivity disorder across the lifespan. Psychological Medicine. https://doi.org/10.1017/s0033291713002493
Larsson, H., Sariaslan, A., Långström, N., D’Onofrio, B. M., & Lichtenstein, P. (2013). Family income in early childhood and subsequent attention Deficit/Hyperactivity Disorder: A Quasi‐experimental study. Journal of Child Psychology and Psychiatry. https://doi.org/10.1111/jcpp.12140
Le, H. H., Hodgkins, P., Postma, M. J., Kahle, J., Sikirica, V., Setyawan, J., Haim, E. M., & Doshi, J. A. (2013). The economic impact of Childhood/Adolescent ADHD in a European setting: The Netherlands as a reference case. European Child & Adolescent Psychiatry. https://doi.org/10.1007/s00787-013-0477-8
Lebowitz, M. S. (2013). Stigmatization of ADHD. Journal of Attention Disorders. https://doi.org/10.1177/1087054712475211
Lebwohl, B., Haggård, L., Emilsson, L., Söderling, J., Roelstraete, B., Butwicka, A., Peter, & Ludvigsson, J. F. (2021). Psychiatric disorders in patients with a diagnosis of celiac disease during childhood from 1973 to 2016. Clinical Gastroenterology and Hepatology. https://doi.org/10.1016/j.cgh.2020.08.018
Lee, P. H., Anttila, V., Won, H., Feng, Y. A., Rosenthal, J., Zhu, Z., Tucker‐Drob, E. M., Nivard, M. G., Grotzinger, A. D., Posthuma, D., Wang, M. M.-J., Yu, D., Stahl, E. A., Walters, R., Anney, R., Duncan, L., Ge, T., Adolfsson, R., Banaschewski, T., & Belangero, S. (2019). Genomic relationships, novel loci, and pleiotropic mechanisms across eight psychiatric disorders. Cell. https://doi.org/10.1016/j.cell.2019.11.020
Lee, S. S., Humphreys, K. L., Flory, K., Liu, R., & Glass, K. (2011). Prospective association of childhood attention-deficit/hyperactivity disorder (ADHD) and substance use and Abuse/Dependence: A meta-analytic review. Clinical Psychology Review. https://doi.org/10.1016/j.cpr.2011.01.006
Lee, Y., Yang, H.-J., Chen, V. C., Lee, W.-T., Teng, M.-J., Lin, C., & Gossop, M. (2016). Meta-analysis of quality of life in children and adolescents with ADHD: By both parent proxy-report and child self-report using PedsQLTM. Research in Developmental Disabilities. https://doi.org/10.1016/j.ridd.2015.11.009
Lenzi, F., Cortese, S., Harris, J., & Masi, G. (2018). Pharmacotherapy of emotional dysregulation in adults with ADHD: A systematic review and meta-analysis. Neuroscience & Biobehavioral Reviews. https://doi.org/10.1016/j.neubiorev.2017.08.010
Leucht, S., Hierl, S., Kissling, W., Dold, M., & Davis, J. M. (2012). Putting the efficacy of psychiatric and general medicine medication into perspective: Review of meta-analyses. The British Journal of Psychiatry. https://doi.org/10.1192/bjp.bp.111.096594
Li, J. J. (2019). The positive end of the polygenic score distribution for ADHD: A low risk or a protective factor? Psychological Medicine. https://doi.org/10.1017/s0033291719003039
Li, J., Olsen, J., Vestergaard, M., & Obel, C. (2010). Attention-deficit/hyperactivity disorder in the offspring following prenatal maternal bereavement: A nationwide follow-up study in Denmark. European Child & Adolescent Psychiatry. https://doi.org/10.1007/s00787-010-0113-9
Li, L., Taylor, M. J., Bälter, K., Kuja‐Halkola, R., Chen, Q., Hegvik, T., Tate, A., Chang, Z., Arias-Vásquez, A., Hartman, C. A., & Larsson, H. (2020). Attention‐deficit/Hyperactivity disorder symptoms and dietary habits in adulthood: A large Population‐based twin study in Sweden. American Journal of Medical Genetics Part B Neuropsychiatric Genetics. https://doi.org/10.1002/ajmg.b.32825
Li, X., Sjöstedt, C., Sundquist, J., Zöller, B., & Sundquist, K. (2019). Familial association of attention-deficit hyperactivity disorder with autoimmune diseases in the population of Sweden. Psychiatric Genetics. https://doi.org/10.1097/ypg.0000000000000212
Liang, E. F., Lim, S. Z., Tam, W., Ho, C. S. H., Zhang, M. W., McIntyre, R. S., & Ho, R. (2018). The effect of methylphenidate and atomoxetine on heart rate and systolic blood pressure in young people and adults with attention-deficit hyperactivity disorder (ADHD): Systematic review, meta-analysis, and meta-regression. International Journal of Environmental Research and Public Health. https://doi.org/10.3390/ijerph15081789
Liang, S. H.-Y., Yang, Y., Kuo, T.-Y., Liao, Y.-T., Lin, T., Lee, Y., McIntyre, R. S., Kelsen, B. A., Wang, T., & Chen, V. C. (2018). Suicide risk reduction in youths with attention-deficit/hyperactivity disorder prescribed methylphenidate: A Taiwan nationwide population-based cohort study. Research in Developmental Disabilities. https://doi.org/10.1016/j.ridd.2017.10.023
Liao, Y.T., Kuo, T.Y., Liang, H.Y., Huang, K., Wang, T., Lee, Y., McIntyre, R. S., & Chen, V. C. (2017). Dosage of methylphenidate and traumatic brain injury in ADHD: A population-based study in Taiwan. European Child & Adolescent Psychiatry. https://doi.org/10.1007/s00787-017-1042-7
Libutzki, B., Ludwig, S., May, M., Jacobsen, R. H., Reif, A., & Hartman, C. A. (2019). Direct medical costs of ADHD and its comorbid conditions on the basis of a claims data analysis. European Psychiatry. https://doi.org/10.1016/j.eurpsy.2019.01.019
Libutzki, B., May, M., Gleitz, M., Karus, M., Neukirch, B., Hartman, C. A., & Reif, A. (2020). Disease burden and direct medical costs of incident adult ADHD: A retrospective longitudinal analysis based on German statutory health insurance claims data. European Psychiatry. https://doi.org/10.1192/j.eurpsy.2020.84
Lichtenstein, P., Halldner, L., Zetterqvist, J., Sjölander, A., Serlachius, E., Fazel, S., Långström, N., & Larsson, H. (2012). Medication for attention Deficit–Hyperactivity disorder and criminality. New England Journal of Medicine. https://doi.org/10.1056/nejmoa1203241
Lindström, K., Lindblad, F., & Hjern, A. (2011). Preterm birth and attention-deficit/hyperactivity disorder in schoolchildren. Pediatrics. https://doi.org/10.1542/peds.2010-1279
Liu, H., Feng, W., & Zhang, D. (2018). Association of ADHD medications with the risk of cardiovascular diseases: A meta-analysis. European Child & Adolescent Psychiatry. https://doi.org/10.1007/s00787-018-1217-x
Liu, Q., Fang, Q., & Lili, Q. (2017). Comparative efficacy and safety of methylphenidate and atomoxetine for attention-deficit hyperactivity disorder in children and adolescents: Meta-analysis based on head-to-head trials. Journal of Clinical and Experimental Neuropsychology. https://doi.org/10.1080/13803395.2016.1273320
Liu, X., Dalsgaard, S., Munk‐Olsen, T., Li, J., Wright, R. J., & Momen, N. C. (2019). Parental asthma occurrence, exacerbations and risk of attention-deficit/hyperactivity disorder. Brain Behavior and Immunity. https://doi.org/10.1016/j.bbi.2019.08.198
Liu, Y., Dai, X., Wu, W., Yuan, F., Gu, X., Chen, J., Zhu, L., & Wu, J. (2016). The association of SNAP25 gene polymorphisms in attention Deficit/Hyperactivity disorder: A systematic review and meta-analysis. Molecular Neurobiology. https://doi.org/10.1007/s12035-016-9810-9
Lu, Y., Sjölander, A., Cederlöf, M., D’Onofrio, B. M., Almqvist, C., Larsson, H., & Lichtenstein, P. (2017). Association between medication use and performance on higher education entrance tests in individuals with attention-deficit/hyperactivity disorder. Jama Psychiatry. https://doi.org/10.1001/jamapsychiatry.2017.1472
Lugo, J., Fadeuilhe, C., Gisbert, L., Setien, I., Delgado, M., Corrales, M., Richarte, V., & Ramos-Quiroga, Josep Antoni. (2020). Sleep in adults with autism spectrum disorder and attention Deficit/Hyperactivity disorder: A systematic review and meta-analysis. European Neuropsychopharmacology. https://doi.org/10.1016/j.euroneuro.2020.07.004
Lukito, S., Norman, L., Carlisi, C., Raduà, J., Hart, H., Simonoff, E., & Rubia, K. (2020). Comparative meta-analyses of brain structural and functional abnormalities during cognitive control in attention-deficit/hyperactivity disorder and autism spectrum disorder. Psychological Medicine. https://doi.org/10.1017/s0033291720000574
Maher, G. M., Dalman, C., O’Keeffe, G. W., Kearney, P., McCarthy, F. P., Kenny, L. C., & Khashan, A. S. (2020). Association between preeclampsia and Attention‐deficit hyperactivity disorder: A Population‐based and Sibling‐matched cohort study. Acta Psychiatrica Scandinavica. https://doi.org/10.1111/acps.13162
Maher, G. M., O’Keeffe, G. W., Kearney, P. M., Kenny, L. C., Dinan, T. G., Mattsson, M., & Khashan, A. S. (2018). Association of hypertensive disorders of pregnancy with risk of neurodevelopmental disorders in offspring. Jama Psychiatry. https://doi.org/10.1001/jamapsychiatry.2018.0854
Maher, G. M., O’Keeffe, G. W., Kenny, L. C., Kearney, P. M., Dinan, T. G., & Khashan, A. S. (2017). Hypertensive disorders of pregnancy and risk of neurodevelopmental disorders in the offspring: A systematic review and meta-analysis protocol. BMJ Open. https://doi.org/10.1136/bmjopen-2017-018313
Maneeton, N., Maneeton, B., Woottiluk, P., Suttajit, S., Likhitsathian, S., Charnsil, C., & Srisurapanont, M. (2015). Comparative efficacy, acceptability, and tolerability of dexmethylphenidate versus placebo in child and adolescent ADHD: A meta-analysis of randomized controlled trials. Neuropsychiatric Disease and Treatment. https://doi.org/10.2147/ndt.s91765
Martin, J., Taylor, M. J., Rydell, M., Riglin, L., Eyre, O., Lu, Y., Lundström, S., Larsson, H., Thapar, A., & Lichtenstein, P. (2018). Sex‐specific manifestation of genetic risk for attention deficit hyperactivity disorder in the general population. Journal of Child Psychology and Psychiatry. https://doi.org/10.1111/jcpp.12874
Martinez-Badía, J. (2015). Who says this is a modern disorder? The early history of attention deficit hyperactivity disorder. World Journal of Psychiatry. https://doi.org/10.5498/wjp.v5.i4.379
Marx, I., Hacker, T., Yu, X., Cortese, S., & Sonuga‐Barke, E. (2018). ADHD and the choice of small immediate over larger delayed rewards: A comparative meta-analysis of performance on simple choice-delay and temporal discounting paradigms. Journal of Attention Disorders. https://doi.org/10.1177/1087054718772138
McCabe, S. E., Veliz, P., Wilens, T. E., & Schulenberg, J. E. (2017). Adolescents’ prescription stimulant use and adult functional outcomes: A national prospective study. Journal of the American Academy of Child & Adolescent Psychiatry. https://doi.org/10.1016/j.jaac.2016.12.008
McCarthy, S., Neubert, A., Kenneth, M., Banaschewski, T., Buitelaar, J. K., Carucci, S., Coghill, D., Danckaerts, M., Falissard, B., Garas, P., Häge, A., Hollis, C., Inglis, S. K., Kovshoff, H., Liddle, E. B., Mechler, K., Nagy, P., Rosenthal, É., Schlack, R., & Sonuga‐Barke, E. (2018). Effects of long-term methylphenidate use on growth and blood pressure: Results of the German health interview and examination survey for children and adolescents (KiGGS). BMC Psychiatry. https://doi.org/10.1186/s12888-018-1884-7
McCauley, H. L., Breslau, J., Saito, N., & Miller, E. (2015). Psychiatric disorders prior to dating initiation and physical dating violence before age 21: Findings from the national comorbidity survey replication (NCS-R). Social Psychiatry and Psychiatric Epidemiology. https://doi.org/10.1007/s00127-015-1044-z
McGough, J. J., Sturm, A., Cowen, J., Tung, K., Salgari, Giulia C, Leuchter, A. F., Cook, I. A., Sugar, C. A., & Loo, S. K. (2019). Double-blind, sham-controlled, pilot study of trigeminal nerve stimulation for attention-deficit/hyperactivity disorder. Journal of the American Academy of Child & Adolescent Psychiatry. https://doi.org/10.1016/j.jaac.2018.11.013
McLeod, M., Fettes, D. L., Jensen, P. S., Pescosolido, B. A., & Martin, J. (2007). Public knowledge, beliefs, and treatment preferences concerning attention-deficit hyperactivity disorder. Psychiatric Services. https://doi.org/10.1176/ps.2007.58.5.626
Melby‐Lervåg, M., & Hulme, C. (2013). Is working memory training effective? A meta-analytic review. Developmental Psychology. https://doi.org/10.1037/a0028228
Micoulaud-Franchi, J.-A., Geoffroy, P. A., Fond, G., Lopez, R., Bioulac, S., & Philip, P. (2014). EEG neurofeedback treatments in children with ADHD: An updated meta-analysis of randomized controlled trials. Frontiers in Human Neuroscience. https://doi.org/10.3389/fnhum.2014.00906
Momany, A. M., Kamradt, J. M., & Nikolas, M. A. (2017). A meta-analysis of the association between birth weight and attention deficit hyperactivity disorder. Journal of Abnormal Child Psychology. https://doi.org/10.1007/s10802-017-0371-9
Montes, G., & Halterman, J. S. (2007). Bullying among children with autism and the influence of comorbidity with ADHD: A population-based study. Ambulatory Paediatrics. https://doi.org/10.1016/j.ambp.2007.02.003
Morris, H., J, E. P., & Wexler, R. (1956). Aggressive behaviour disorders of childhood: A follow-up study. American Journal of Psychiatry. https://doi.org/10.1176/ajp.112.12.991
Mueller, A. K., Anselm, F., Koerts, J., & Tucha, L. (2012). Stigma in attention deficit hyperactivity disorder. Adhd Attention Deficit and Hyperactivity Disorders. https://doi.org/10.1007/s12402-012-0085-3
Nazar, B. P., Bernardes, C., Peachey, G., Sergeant, J. A., Mattos, P., & Treasure, J. (2016). The risk of eating disorders comorbid with Attention‐deficit/Hyperactivity disorder: A systematic review and Meta‐analysis. International Journal of Eating Disorders. https://doi.org/10.1002/eat.22643
Nelson, L. D., Guskiewicz, K. M., Marshall, S. W., Hammeke, T. A., Barr, W., Randolph, C., & McCrea, M. (2016). Multiple self-reported concussions are more prevalent in athletes with ADHD and learning disability. Clinical Journal of Sports Medicine. https://doi.org/10.1097/jsm.0000000000000207
Neumärker, K. (2005). The Kramer-Pollnow Syndrome: A Contribution to the Life and Work of Franz Kramer and Hans Pollnow. History of Psychiatry. https://doi.org/10.1177/0957154x05054708
Nielsen, P., Benros, M. E., & Dalsgaard, S. (2017). Associations between autoimmune diseases and attention-deficit/hyperactivity disorder: A nationwide study. Journal of the American Academy of Child & Adolescent Psychiatry. https://doi.org/10.1016/j.jaac.2016.12.010
Nigg, J. T., Johnstone, J. M., Musser, E. D., Galloway-Long, H., Willoughby, M. T., & Shannon, J. (2016). Attention-deficit/hyperactivity disorder (ADHD) and being Overweight/Obesity: New data and meta-analysis. Clinical Psychology Review. https://doi.org/10.1016/j.cpr.2015.11.005
Nigg, J. T., Lewis, K. D., Edinger, T., & Falk, M. C. (2012). Meta-analysis of attention-deficit/hyperactivity disorder or attention-deficit/hyperactivity disorder symptoms, restriction diet, and synthetic food colour additives. Journal of the American Academy of Child & Adolescent Psychiatry. https://doi.org/10.1016/j.jaac.2011.10.015
Nilsen, F. M., & Tulve, N. S. (2020). A systematic review and meta-analysis examining the interrelationships between chemical and non-chemical stressors and inherent characteristics in children with ADHD. Environmental Research. https://doi.org/10.1016/j.envres.2019.108884
Norman, L., Carlisi, C., Lukito, S., Hart, H., Mataix‐Cols, D., Raduà, J., & Rubia, K. (2016). Structural and functional brain abnormalities in attention-deficit/hyperactivity disorder and obsessive-compulsive disorder. Jama Psychiatry. https://doi.org/10.1001/jamapsychiatry.2016.0700
O’Neal, P., & Robins, L. N. (1958). Childhood patterns predictive of adult schizophrenia: A 30-Year follow-up study. American Journal of Psychiatry. https://doi.org/10.1176/ajp.115.5.385
Obel, C., Zhu, J. L., Olsen, J., Breining, S., Li, J., Grønborg, T. K., Gissler, M., & Rutter, M. (2015). The risk of attention deficit hyperactivity disorder in children exposed to maternal smoking during pregnancy – a Re‐examination using a sibling design. Journal of Child Psychology and Psychiatry. https://doi.org/10.1111/jcpp.12478
Østergaard, Søren Dinesen, Dalsgaard, S., Faraone, S. V., Munk‐Olsen, T., & Laursen, T. M. (2017). Teenage parenthood and birth rates for individuals with and without attention-deficit/hyperactivity disorder: A nationwide cohort study. Journal of the American Academy of Child & Adolescent Psychiatry. https://doi.org/10.1016/j.jaac.2017.05.003
Østergaard, Søren Dinesen, Larsen, J. T., Dalsgaard, S., Wilens, T. E., Mortensen, P. B., Agerbo, E., Mors, O., & Petersen, L. (2016). Predicting ADHD by assessment of Rutter’s indicators of adversity in infancy. Plos One. https://doi.org/10.1371/journal.pone.0157352
Ouyang, L., Fang, X., Mercy, J. A., Perou, R., & Grosse, S. D. (2008). Attention-deficit/hyperactivity disorder symptoms and child maltreatment: A population-based study. The Journal of Pediatrics. https://doi.org/10.1016/j.jpeds.2008.06.002
Palmer, E. D., & Finger, S. (2001a). An early description of ADHD (inattentive subtype): Dr alexander Crichton and “Mental restlessness” (1798). Child Psychology and Psychiatry Review. https://doi.org/10.1017/s1360641701002507
Palmer, E. D., & Finger, S. (2001b). An early description of ADHD (inattentive subtype): Dr alexander Crichton and “mental restlessness” (1798). Child and Adolescent Mental Health. https://doi.org/10.1111/1475-3588.00324
Pan, Y., Lin, Q., Xue, X., & Fu, J. (2015). Association between ANKK1 (rs1800497) polymorphism of DRD2 gene and attention deficit hyperactivity disorder: A meta-analysis. Neuroscience Letters. https://doi.org/10.1016/j.neulet.2015.01.076
Park, J., Sohn, J. H., Cho, S., Seo, H. Y., Hwang, I.-U., Hong, Y. C., & Kim, K. N. (2020). Association between short-term air pollution exposure and attention-deficit/hyperactivity disorder-related hospital admissions among adolescents: A nationwide time-series study. Environmental Pollution. https://doi.org/10.1016/j.envpol.2020.115369
Patros, Matt, A. R., Kasper, L. J., Tarle, S. J., Lea, S. E., & Hudec, K. L. (2016). Choice-impulsivity in children and adolescents with attention-deficit/hyperactivity disorder (ADHD): A meta-analytic review. Clinical Psychology Review. https://doi.org/10.1016/j.cpr.2015.11.001
Patros, Tarle, S. J., Matt, A. R., Lea, S. E., & Arrington, E. F. (2019). Planning deficits in children with attention-deficit/hyperactivity disorder (ADHD): A meta-analytic review of tower task performance. Neuropsychology. https://doi.org/10.1037/neu0000531
Pauli‐Pott, U., Mann, C., & Becker, K. (2020). Do cognitive interventions for preschoolers improve executive functions and reduce ADHD and externalizing symptoms? A meta-analysis of randomized controlled trials. European Child & Adolescent Psychiatry. https://doi.org/10.1007/s00787-020-01627-z
Pearl, P. L., Weiss, R. E., & Stein, M. A. (2001). Medical mimics. Annals of the New York Academy of Sciences. https://doi.org/10.1111/j.1749-6632.2001.tb05775.x
Pettersson, E., Lichtenstein, P., Larsson, H., Song, J., Agrawal, A., Børglum, Anders D, Bulik, C. M., Daly, M. J., Davis, L. K., Demontis, D., Edenberg, H. J., Grove, J., Gelernter, J., Neale, B. M., Pardiñas, A. F., Stahl, E. A., Walters, J., Walters, R., Sullivan, P. F., & Posthuma, D. (2018). Genetic influences on eight psychiatric disorders based on family data of 4 408 646 full and half-siblings, and genetic data of 333 748 cases and controls. Psychological Medicine. https://doi.org/10.1017/s0033291718002039
Pievsky, M. A., & McGrath, R. E. (2017). The neurocognitive profile of attention-deficit/hyperactivity disorder: A review of meta-analyses. Archives of Clinical Neuropsychology. https://doi.org/10.1093/arclin/acx055
Pliszka, S. R. (2007). Practice parameters for the assessment and treatment of children and adolescents with attention-deficit/hyperactivity disorder. Journal of the American Academy of Child & Adolescent Psychiatry. https://doi.org/10.1097/chi.0b013e318054e724
Pohlabeln, H., Rach, S., Henauw, Stefaan De, Eiben, G., Gwozdz, W., Hadjigeorgiou, C., Molnár, D., Moreno, L. A., Russo, P., Veidebaum, T., & Pigeot, I. (2017). Further evidence for the role of pregnancy-induced hypertension and other early life influences in the development of ADHD: Results from the IDEFICS study. European Child & Adolescent Psychiatry. https://doi.org/10.1007/s00787-017-0966-2
Polanczyk, G., Willcutt, E. G., Salum, G. A., Kieling, C., & Rohde, L. A. (2014). ADHD prevalence estimates across three decades: An updated systematic review and meta-regression analysis. International Journal of Epidemiology. https://doi.org/10.1093/ije/dyt261
Pozzi, M., Carnovale, C., Peeters, Gentili, M., Antoniazzi, S., Radice, S., Clementi, E., & Nobile, M. (2018). Adverse drug events related to mood and emotion in paediatric patients treated for ADHD: A meta-analysis. Journal of Affective Disorders. https://doi.org/10.1016/j.jad.2018.05.021
Pringsheim, T., Hirsch, L., Gardner, D., & Gorman, D. A. (2015). The pharmacological management of oppositional behaviour, conduct problems, and aggression in children and adolescents with attention-deficit hyperactivity disorder, oppositional defiant disorder, and conduct disorder: A systematic review and meta-analysis. Part 1: Psychostimulants, alpha-2 agonists, and atomoxetine. The Canadian Journal of Psychiatry. https://doi.org/10.1177/070674371506000202
Puri, B. K., & Martins, J. (2014). Which polyunsaturated fatty acids are active in children with attention-deficit hyperactivity disorder receiving PUFA supplementation? A fatty acid-validated meta-regression analysis of randomized controlled trials. Prostaglandins Leukotrienes and Essential Fatty Acids. https://doi.org/10.1016/j.plefa.2014.01.004
Ramos, A. A., Hamdan, A. C., & Machado, L. (2019). A meta-analysis on verbal working memory in children and adolescents with ADHD. The Clinical Neuropsychologist. https://doi.org/10.1080/13854046.2019.1604998
Rietz, E. D., Jangmo, A., Kuja‐Halkola, R., Chang, Z., D’Onofrio, B. M., Ahnemark, E., Werner‐Kiechle, T., & Larsson, H. (2020). Trajectories of healthcare utilization and costs of psychiatric and somatic multimorbidity in adults with childhood ADHD: A prospective Register‐based study. Journal of Child Psychology and Psychiatry. https://doi.org/10.1111/jcpp.13206
Rimestad, M. L., Lambek, R., Christiansen, H. Z., & Hougaard, E. (2016). Short- and long-term effects of parent training for preschool children with or at risk of ADHD: A systematic review and meta-analysis. Journal of Attention Disorders. https://doi.org/10.1177/1087054716648775
Robins, E., & Guze, S. B. (1970). Establishment of diagnostic validity in psychiatric illness: Its application to schizophrenia. American Journal of Psychiatry. https://doi.org/10.1176/ajp.126.7.983
Rommelse, N., Antshel, K. M., Smeets, S., Greven, C. U., Hoogeveen, L., Faraone, S. V., & Hartman, C. A. (2017). High intelligence and the risk of ADHD and other psychopathology. The British Journal of Psychiatry. https://doi.org/10.1192/bjp.bp.116.184382
Ros, R., & Graziano, P. A. (2017). Social functioning in children with or at risk for attention Deficit/Hyperactivity disorder: A meta-analytic review. Journal of Clinical Child & Adolescent Psychology. https://doi.org/10.1080/15374416.2016.1266644
Rubia, K., Alegría, Analucía A, Cubillo, A., Smith, A., Brammer, M., & Raduà, J. (2014). Effects of stimulants on brain function in attention-deficit/hyperactivity disorder: A systematic review and meta-analysis. Biological Psychiatry. https://doi.org/10.1016/j.biopsych.2013.10.016
Ruiz-Goikoetxea, M., Cortese, S., Aznárez-Sanado, M., Magallón, S., Zallo, N. Á., Luis, E. O., Castro-Manglano, P. de, Soutullo, C., & Arrondo, G. (2018). Risk of unintentional injuries in children and adolescents with ADHD and the impact of ADHD medications: A systematic review and meta-analysis. Neuroscience & Biobehavioral Reviews. https://doi.org/10.1016/j.neubiorev.2017.11.007
Ruiz-Goikoetxea, M., Cortese, S., Magallón, S., Aznárez-Sanado, M., Zallo, N. Á., Luis, E. O., Castro-Manglano, P. de, Soutullo, C., & Arrondo, G. (2018). Risk of poisoning in children and adolescents with ADHD: A systematic review and meta-analysis. Scientific Reports. https://doi.org/10.1038/s41598-018-25893-9
Rydell, M., Lundström, S., Gillberg, C., Lichtenstein, P., & Larsson, H. (2018). Has the attention deficit hyperactivity disorder phenotype become more common in children between 2004 and 2014? Trends over 10 years from a Swedish general population sample. Journal of Child Psychology and Psychiatry. https://doi.org/10.1111/jcpp.12882
Samea, F., Soluki, S., Nejati, V., Zarei, M., Cortese, S., Eickhoff, S. B., Tahmasian, M., & Eickhoff, C. R. (2019). Brain alterations in Children/Adolescents with ADHD revisited: A neuroimaging meta-analysis of 96 structural and functional studies. Neuroscience & Biobehavioral Reviews. https://doi.org/10.1016/j.neubiorev.2019.02.011
Sanchez, C. E., Barry, C. M., Sabhlok, A., Russell, K., Majors, A. D., Kollins, S. H., & Fuemmeler, B. F. (2017). Maternal Pre-pregnancy obesity and child neurodevelopmental outcomes: A Meta‐analysis. Obesity Reviews. https://doi.org/10.1111/obr.12643
Sandra, Bijlenga, D., Salerno, L., Jaeschke, R., Bitter, I., Balázs, J., Thome, J., Dom, G., Kasper, S., Filipe, C. N., Stes, S., Mohr, P., Leppämäki, S., Casas, M., Bobes, J., McCarthy, J., Richarte, V., Philipsen, A., Pehlivanidis, A., & Niemelä, A. (2018). Updated European consensus statement on diagnosis and treatment of adult ADHD. European Psychiatry. https://doi.org/10.1016/j.eurpsy.2018.11.001
Schab, D. W., & Trinh, N.-H. (2004). Do artificial food colours promote hyperactivity in children with hyperactive syndromes? A meta-analysis of double-blind placebo-controlled trials. Journal of Developmental & Behavioural Pediatrics. https://doi.org/10.1097/00004703-200412000-00007
Schoechlin, C., & Engel, R. R. (2005). Neuropsychological performance in adult attention-deficit hyperactivity disorder: Meta-analysis of empirical data. Archives of Clinical Neuropsychology. https://doi.org/10.1016/j.acn.2005.04.005
Schoeman, R., & Liebenberg, R. (2017). The South African Society of Psychiatrists/Psychiatry management group management guidelines for adult attention-deficit/hyperactivity disorder. South African Journal of Psychiatry. https://doi.org/10.4102/sajpsychiatry.v23i0.1060
Schoenfelder, E. N., Faraone, S. V., & Kollins, S. H. (2014). Stimulant treatment of ADHD and cigarette smoking: A meta-analysis. Pediatrics. https://doi.org/10.1542/peds.2014-0179
Schwartz, S., & Correll, C. U. (2014). Efficacy and safety of atomoxetine in children and adolescents with attention-deficit/hyperactivity disorder: Results from a comprehensive meta-analysis and metaregression. Journal of the American Academy of Child & Adolescent Psychiatry. https://doi.org/10.1016/j.jaac.2013.11.005
Scionti, N., Cavallero, M., Zogmaister, C., & Marzocchi, G. (2020). Is cognitive training effective for improving executive functions in preschoolers? A systematic review and meta-analysis. Frontiers in Psychology. https://doi.org/10.3389/fpsyg.2019.02812
Sedky, K., Bennett, D. S., & Carvalho, K. S. (2014). Attention deficit hyperactivity disorder and sleep-disordered breathing in pediatric populations: A meta-analysis. Sleep Medicine Reviews. https://doi.org/10.1016/j.smrv.2013.12.003
Seixas, M. de, Weiss, M., & Müller, U. (2011). A systematic review of national and international guidelines on attention-deficit hyperactivity disorder. Journal of Psychopharmacology. https://doi.org/10.1177/0269881111412095
Septier, M., Stordeur, C., Zhang, J., Delorme, R., & Cortese, S. (2019). Association between suicidal spectrum behaviours and attention-deficit/hyperactivity disorder: A systematic review and meta-analysis. Neuroscience & Biobehavioral Reviews. https://doi.org/10.1016/j.neubiorev.2019.05.022
Shih, P., Huang, C., Pan, S.-C., Chiang, T. L., & Guo, Y. (2020). Hyperactivity disorder in children related to traffic-based air pollution during pregnancy. Environmental Research. https://doi.org/10.1016/j.envres.2020.109588
Simon, V., Czobor, P., Bálint, S., Mészáros, Á., & Bitter, I. (2009). Prevalence and correlates of adult attention-deficit hyperactivity disorder: Meta-analysis. The British Journal of Psychiatry. https://doi.org/10.1192/bjp.bp.107.048827
Skoglund, C., Chen, Q., D’Onofrio, B. M., Lichtenstein, P., & Larsson, H. (2013). Familial confounding of the association between maternal smoking during pregnancy and ¡scp¿ADHD¡/Scp¿ in offspring. Journal of Child Psychology and Psychiatry. https://doi.org/10.1111/jcpp.12124
Skoglund, C., Kallner, H. K., Skalkidou, A., Wikström, A., Lundin, C., Hesselman, S., Wikman, A., & Poromaa, I. S. (2019). Association of attention-deficit/hyperactivity disorder with teenage birth among women and girls in Sweden. Jama Network Open. https://doi.org/10.1001/jamanetworkopen.2019.12463
Solberg, B. S., Halmøy, A., Engeland, A., Igland, J., Haavik, J., & Klungsøyr, K. (2017). Gender differences in psychiatric comorbidity: A Population‐based study of 40 000 adults with attention deficit hyperactivity disorder. Acta Psychiatrica Scandinavica. https://doi.org/10.1111/acps.12845
Soledad, C. M., Fife, D., Berwaerts, J., Yuan, Y., & Mastrogiovanni, G. (2014). Shopping behaviour for ADHD drugs: Results of a cohort study in a pharmacy database. Drugs in R&D. https://doi.org/10.1007/s40268-014-0058-4
Solmi, M., Fornaro, M., Ostinelli, Edoardo G, Zangani, C., Croatto, G., Monaco, F., Krinitski, D., Fusar‐Poli, P., & Correll, C. U. (2020). Safety of 80 antidepressants, antipsychotics, Anti‐attention‐deficit/Hyperactivity medications and mood stabilizers in children and adolescents with psychiatric disorders: A large scale systematic Meta‐review of 78 adverse effects. World Psychiatry. https://doi.org/10.1002/wps.20765
Song, M. K., Dieckmann, N. F., & Nigg, J. T. (2018). Addressing discrepancies between ADHD prevalence and case identification estimates among U.S. children utilizing NSCH 2007-2012. Journal of Attention Disorders. https://doi.org/10.1177/1087054718799930
Spencer, T., Brown, A., Seidman, L. J., Valera, E. M., Makris, N., Lomedico, A., Faraone, S. V., & Biederman, J. (2013). Effect of psychostimulants on brain structure and function in ADHD. The Journal of Clinical Psychiatry. https://doi.org/10.4088/jcp.12r08287
Stein, M. A. (2008). Medical mimics and differential diagnosis in adult ADHD. CNS Spectrums. https://doi.org/10.1017/s1092852900003278
Stojanovski, S., Felsky, D., Viviano, J. D., Shahab, S., Bangali, R., Burton, C. L., Devenyi, G. A., O’Donnell, L. J., Szatmári, P., Mallar, C. M., Ameis, S. H., Schachar, R., Voineskos, A. N, & Wheeler, A. L. (2019). Polygenic risk and neural substrates of attention-deficit/hyperactivity disorder symptoms in youths with a history of mild traumatic brain injury. Biological Psychiatry. https://doi.org/10.1016/j.biopsych.2018.06.024
Storebø, Ole Jakob, Elmose, M., Skoog, M., Hansen, S. J., Simonsen, E., Pedersen, N. W., Tendal, B., Callesen, H. E., Faltinsen, E., & Gluud, C. (2019). Social skills training for attention deficit hyperactivity disorder (ADHD) in children aged 5 to 18 years. Cochrane Database of Systematic Reviews. https://doi.org/10.1002/14651858.cd008223.pub3
Storebø, Ole Jakob, Ramstad, E., Krogh, H. B., Nilausen, Trine Danvad, Skoog, M., Holmskov, M., Rosendal, S., Groth, C., Magnusson, F. L., Carlos, M., Gillies, D., Rasmussen, K., Gauci, D., Zwi, M., Kirubakaran, R., Forsbøl, B., Simonsen, E., & Gluud, C. (2015). Methylphenidate for children and adolescents with attention deficit hyperactivity disorder (ADHD). Cochrane Database of Systematic Reviews. https://doi.org/10.1002/14651858.cd009885.pub2
Storebø, Ole Jakob, Skoog, M., Damm, D., Thomsen, P. H., Simonsen, E., & Gluud, C. (2011). Social skills training for attention deficit hyperactivity disorder (ADHD) in children aged 5 to 18 years. Cochrane Database of Systematic Reviews. https://doi.org/10.1002/14651858.cd008223.pub2
Su, C., Tsai, C., Tsai, T.-C., & Tsai, I. (2019). Incidence and risk of Attention‐deficit hyperactivity disorder in children with amblyopia: A nationwide cohort study. Clinical and Experimental Ophthalmology. https://doi.org/10.1111/ceo.13465
Sucksdorff, M., Brown, A. S., Chudal, R., Surcel, H., Hinkka‐Yli‐Salomäki, S., Cheslack‐Postava, K., Gyllenberg, D., & Sourander, A. (2021). Maternal vitamin D levels and the risk of offspring attention-deficit/hyperactivity disorder. Journal of the American Academy of Child & Adolescent Psychiatry. https://doi.org/10.1016/j.jaac.2019.11.021
Sucksdorff, M., Lehtonen, L., Chudal, R., Suominen, A., Joelsson, P., Gissler, M., & Sourander, A. (2015). Preterm birth and poor fetal growth are risk factors for attention-deficit/hyperactivity disorder. Pediatrics. https://doi.org/10.1542/peds.2015-1043
Sun, C., Tseng, P., Wu, C. K., Li, D., Chen, T., Stubbs, B., Carvalho, A. F., Chen, Y. W., Lin, P., Cheng, Y.S., & Wu, M. (2019). Therapeutic effects of methylphenidate for attention-deficit/hyperactivity disorder in children with borderline intellectual functioning or intellectual disability: A systematic review and meta-analysis. Scientific Reports. https://doi.org/10.1038/s41598-019-52205-6
Sun, S., Kuja‐Halkola, R., Faraone, S. V., D’Onofrio, B. M., Dalsgaard, S., Chang, Z., & Larsson, H. (2019). Association of psychiatric comorbidity with the risk of premature death among children and adults with attention-deficit/hyperactivity disorder. Jama Psychiatry. https://doi.org/10.1001/jamapsychiatry.2019.1944
Sundquist, J., Sundquist, K., & S, K. K. (2014). Attention-deficit/hyperactivity disorder and risk for drug use disorder: A population-based follow-up and co-relative study. Psychological Medicine. https://doi.org/10.1017/s0033291714001986
Sweeney, C. T., Sembower, M. A., Ertischek, M. D., Shiffman, S., & Schnoll, S. H. (2013). Nonmedical use of prescription ADHD stimulants and preexisting patterns of drug abuse. Journal of Addictive Diseases. https://doi.org/10.1080/10550887.2012.759858
Swensen, A. R., Birnbaum, H. G., Secnik, K., Marynchenko, M., Greenberg, P. E., & Claxton, A. J. (2003). Attention-deficit/hyperactivity disorder: Increased costs for patients and their families. Journal of the American Academy of Child & Adolescent Psychiatry. https://doi.org/10.1097/00004583-200312000-00008
Tamminga, Reneman, L., Huizenga, H. M., & Geurts, H. M. (2016). Effects of methylphenidate on executive functioning in attention-deficit/hyperactivity disorder across the lifespan: A meta-regression analysis. Psychological Medicine. https://doi.org/10.1017/s0033291716000350
Taylor, E. (2011). Antecedents of ADHD: A historical account of diagnostic concepts. ADHD Attention Deficit and Hyperactivity Disorders. https://doi.org/10.1007/s12402-010-0051-x
Taylor, E., Döpfner, M., Sergeant, J. A., Asherson, P., Banaschewski, T., Buitelaar, J. K., Coghill, D., Danckaerts, M., Rothenberger, A., Sonuga‐Barke, E., Steinhausen, H.-C., & Zuddas, A. (2004). European clinical guidelines for hyperkinetic disorder? First upgrade. European Child & Adolescent Psychiatry. https://doi.org/10.1007/s00787-004-1002-x
Taylor, M. J., Martin, J., Lu, Y., Brikell, I., Lundström, S., Larsson, H., & Lichtenstein, P. (2019). Association of genetic risk factors for psychiatric disorders and traits of these disorders in a Swedish population twin sample. Jama Psychiatry. https://doi.org/10.1001/jamapsychiatry.2018.3652
Thome, J., Ehlis, A., Fallgatter, A. J., Krauel, K., Lange, K. W., Riederer, P., Romanos, M., Taurines, R., Tucha, O., Г, У. М., & Gerlach, M. (2012). Biomarkers for attention-deficit/hyperactivity disorder (ADHD). A consensus report of the WFSBP task force on biological markers and the World Federation of ADHD. The World Journal of Biological Psychiatry. https://doi.org/10.3109/15622975.2012.690535
Tseng, J.-J., Lin, C., & Lin, M.-C. (2020). Long-term outcomes of paediatric enterovirus infection in Taiwan: A population-based cohort study. Frontiers in Paediatrics. https://doi.org/10.3389/fped.2020.00285
Tseng, P., Cheng, Y., Yen, C., Chen, Y., Stubbs, B., Whiteley, P., Carvalho, A. F., Li, D., Chen, T., Yang, W., Tang, C.H., Chu, C., Yang, W., Liang, H.Y., Wu, C.K., & Lin, P. (2018). Peripheral iron levels in children with attention-deficit hyperactivity disorder: A systematic review and meta-analysis. Scientific Reports. https://doi.org/10.1038/s41598-017-19096-x
Tsujii, N., Okada, T., Usami, M., Kuwabara, H., Fujita, J., Negoro, H., Kawamura, M., Iida, J., & Saito, T. (2020). Effect of continuing and discontinuing medications on quality of life after symptomatic remission in attention-deficit/hyperactivity disorder. The Journal of Clinical Psychiatry. https://doi.org/10.4088/jcp.19r13015
Tung, I., Li, J. J., Meza, J. I., Jezior, K. L., Kianmahd, J., Hentschel, P. G., O’Neil, P. M., & Lee, S. S. (2016). Patterns of comorbidity among girls with ADHD: A meta-analysis. Pediatrics. https://doi.org/10.1542/peds.2016-0430
Tylee, D. S., Sun, J., Hess, J., Tahir, M. A., Sharma, E., Malik, R., Worrall, B. B., Levine, A. J., Martinson, J., Nejenstev, S., Speed, D., Fischer, A., Mick, E., Walker, B. R., Crawford, A., Grant, S. F. A., Polychronakos, C., Bradfield, J. P., Sleiman, P., & Hákonarson, H. (2016). Genetic correlations among psychiatric and immune-related phenotypes based on genome-wide association data. https://doi.org/10.1101/070730
Tylee, D. S., Sun, J., Hess, J., Tahir, M. A., Sharma, E., Malik, R., Worrall, B. B., Levine, A. J., Martinson, J., Nejentsev, S., Speed, D., Fischer, A., Mick, E., Walker, B. R., Crawford, A., Grant, S. F. A., Polychronakos, C., Bradfield, J. P., Sleiman, P., & Hákonarson, H. (2018). Genetic correlations among psychiatric and Immune‐related phenotypes based on Genome‐wide association data. American Journal of Medical Genetics Part B Neuropsychiatric Genetics. https://doi.org/10.1002/ajmg.b.32652
Tzeng, N. S., Chung, C. H., Lin, F. H., Yeh, C. B., Huang, S. Y., Lu, R. B., Chang, H., Kao, Y. C., Yeh, H. W., Chiang, W. S., Chou, Y. C., Tsao, C. H., Wu, Y.-F., & Chien, W. C. (2017). Risk of dementia in adults with ADHD: A nationwide, population-based cohort study in Taiwan. Journal of Attention Disorders. https://doi.org/10.1177/1087054717714057
Vaa, T. (2014). ADHD and relative risk of accidents in road traffic: A meta-analysis. Accident Analysis & Prevention. https://doi.org/10.1016/j.aap.2013.10.003
van, de, W., & Hoekstra, P. J. (2017). Association between attention-deficit/hyperactivity disorder and asthma among adults. Chest Journal. https://doi.org/10.1016/j.chest.2017.03.052
Vink, J. M., & Schellekens, A. (2018). Relating addiction and psychiatric disorders. Science. https://doi.org/10.1126/science.aav3928
Vysniauske, R., Verburgh, L., Oosterlaan, J., & Molendijk, M. L. (2016). The effects of physical exercise on functional outcomes in the treatment of ADHD: A meta-analysis. Journal of Attention Disorders. https://doi.org/10.1177/1087054715627489
Wang, H., Li, F., Miao, M., Yu, Y., Ji, H., Liu, H., Huang, R., Obel, C., Zhang, J., & Li, J. (2020). Maternal spontaneous abortion and the risk of attention-deficit/hyperactivity disorder in offspring: A population-based cohort study. Human Reproduction. https://doi.org/10.1093/humrep/deaa035
Wang, L., Lee, S.-Y., Chou, W.-J., Lee, M.-J., Tsai, C.-S., Lee, T. L., Yang, C., Yang, K.-C., Chen, C., & Shyu, Y.-C. (2019). Testicular function after long-term methylphenidate treatment in boys with attention-deficit/hyperactivity disorder. Journal of Child and Adolescent Psychopharmacology. https://doi.org/10.1089/cap.2018.0126
Wang, Y., Huang, L., Zhang, L., Qu, Y., & Mu, D. (2017). Iron status in attention-deficit/hyperactivity disorder: A systematic review and meta-analysis. Plos One. https://doi.org/10.1371/journal.pone.0169145
Willcutt, E. G. (2012). The prevalence of DSM-IV attention-deficit/hyperactivity disorder: A meta-analytic review. Neurotherapeutics. https://doi.org/10.1007/s13311-012-0135-8
Willcutt, E. G., Nigg, J. T., Pennington, B. F., Solanto, M. V., Rohde, L. A., Tannock, R., Loo, S. K., Carlson, C. L., McBurnett, K., & Lahey, B. B. (2012). Validity of DSM-IV attention Deficit/Hyperactivity disorder symptom dimensions and subtypes. Journal of Abnormal Psychology. https://doi.org/10.1037/a0027347
Wolraich, M. L., Hagan, J. F., Allan, C., Chan, E., Davison, D., Earls, M. F., Evans, S. W., Flinn, S. K., Froehlich, T. E., Frost, J., Holbrook, J., Lehmann, C. U., Lessin, H. R., Okechukwu, K., Pierce, K., Winner, J. D., Zurhellen, W., Children, Subcommittee On, & Disorder, H. (2011). ADHD: Clinical practice guideline for the diagnosis, evaluation, and treatment of attention-deficit/hyperactivity disorder in children and adolescents. Pediatrics. https://doi.org/10.1542/peds.2011-2654
Xu, G., Strathearn, L., Liu, B., Yang, B., & Bao, W. (2018). Twenty-year trends in diagnosed attention-deficit/hyperactivity disorder among US children and adolescents, 1997-2016. Jama Network Open. https://doi.org/10.1001/jamanetworkopen.2018.1471
Yao, S., Kuja‐Halkola, R., Martin, J., Lu, Y., Lichtenstein, P., Norring, C., Birgegård, A., Yılmaz, Z., Hübel, C., Watson, H. J., Baker, J. H., Almqvist, C., Thornton, L. M., Magnusson, Bulik, C. M., & Larsson, H. (2019). Associations between attention-deficit/hyperactivity disorder and various eating disorders: A Swedish nationwide population study using multiple genetically informative approaches. Biological Psychiatry. https://doi.org/10.1016/j.biopsych.2019.04.036
Yeh, J.Y., Hou, T.Y., Tseng, W., Chen, V. C., Kuo, T.Y., Weng, J., Lee, C. T.C., Chen, Y., & Lee, M.J. (2020). ≪p>Association between attention deficit hyperactivity disorder and risk of burn injury: A propensity-matched cohort Study. Neuropsychiatric Disease and Treatment. https://doi.org/10.2147/ndt.s242153
Young, S., Moss, D., Sedgwick, O., Fridman, M., & Hodgkins, P. (2014). A meta-analysis of the prevalence of attention deficit hyperactivity disorder in incarcerated populations. Psychological Medicine. https://doi.org/10.1017/s0033291714000762
Young, Z., Moghaddam, N., & Tickle, A. (2016). The efficacy of cognitive behavioural therapy for adults with ADHD: A systematic review and meta-analysis of randomized controlled trials. Journal of Attention Disorders. https://doi.org/10.1177/1087054716664413
Ystrøm, E., Gustavson, K., Brandlistuen, Ragnhild Eek, Knudsen, G. P., Magnus, P., Süsser, E., Smith, G. D., Stoltenberg, C., Surén, P., Håberg, Siri E, Hornig, M., Ian, L. W., Nordeng, H., & Reichborn‐Kjennerud, T. (2017). Prenatal exposure to acetaminophen and risk of ADHD. Pediatrics. https://doi.org/10.1542/peds.2016-3840
Zang, Y. (2019). Impact of physical exercise on children with attention deficit hyperactivity disorders. Medicine. https://doi.org/10.1097/md.0000000000017980
Zeng, Y., Tang, Y., Yan, Y., Li, W., Qiu, X., Hu, P., Tang, J., Wang, H., Yang, X., Qu, Y., & Mu, D. (2020). Cumulative evidence for association of parental diabetes mellitus and attention-deficit/hyperactivity disorder. Neuroscience & Biobehavioral Reviews. https://doi.org/10.1016/j.neubiorev.2019.11.003
Zhang, J., Díaz‐Román, A., & Cortese, S. (2018). Meditation-based therapies for attention-deficit/hyperactivity disorder in children, adolescents and adults: A systematic review and meta-analysis. Evidence-Based Mental Health. https://doi.org/10.1136/ebmental-2018-300015
Zhang, L., Reif, A., Rietz, E. D., Lagerberg, T., Butwicka, A., D’Onofrio, B. M., Johnell, K., Pedersen, N. L., Larsson, H., & Chang, Z. (2020). Comedication and polypharmacy with ADHD medications in adults: A Swedish nationwide study. Journal of Attention Disorders. https://doi.org/10.1177/1087054720923725
Zhang, M., Wang, C., Zhang, X., Song, H., & Li, Y. (2020). Association between exposure to air pollutants and attention-deficit hyperactivity disorder (ADHD) in children: A systematic review and meta-analysis. International Journal of Environmental Health Research. https://doi.org/10.1080/09603123.2020.1745764












